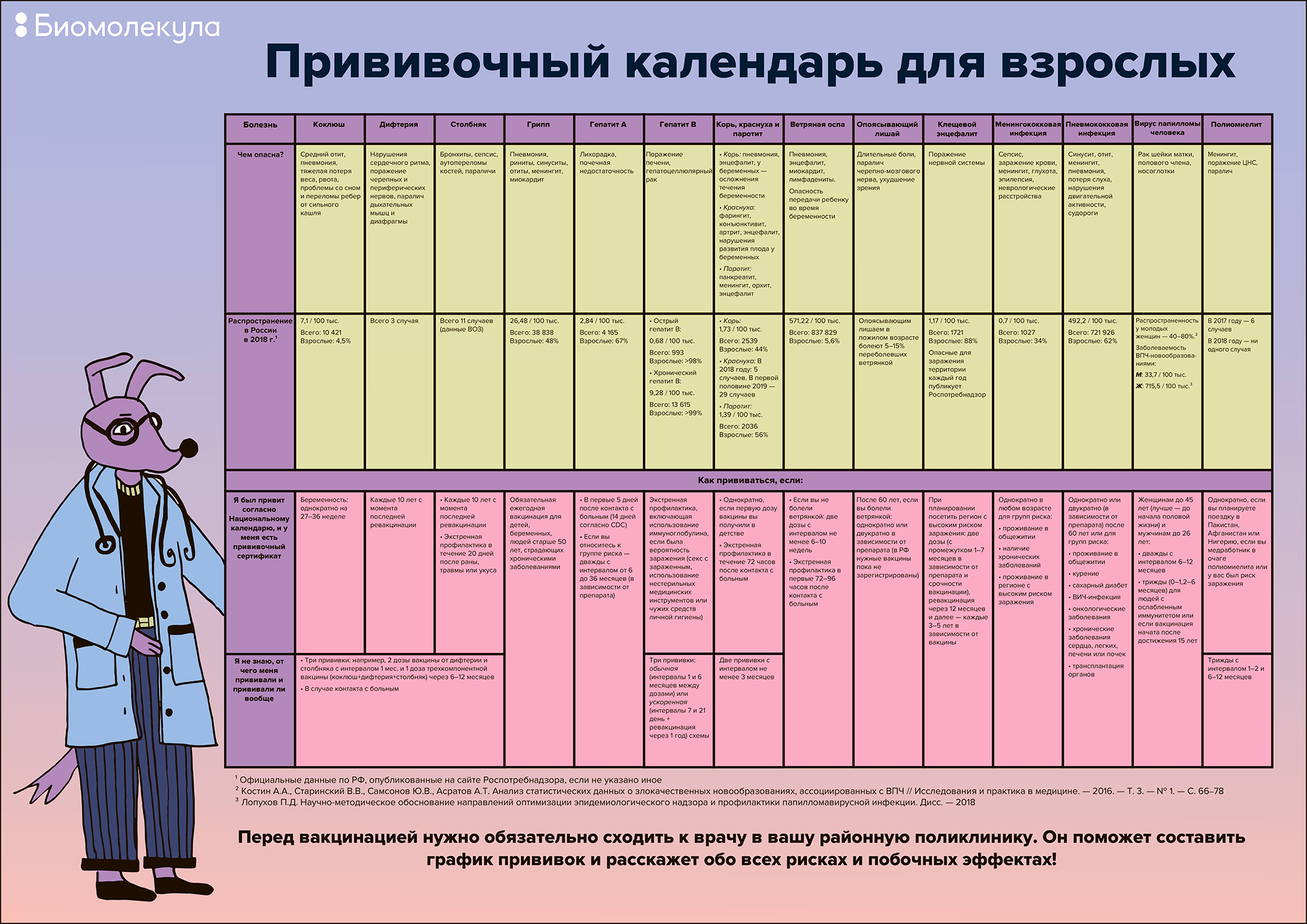
То, что вакцинация нужна только детям — опасное заблуждение. Взрослые ничуть не меньше нуждаются в прививках. Не верите? Тогда читайте нашу новую статью спецпроекта о вакцинации, посвященную самым важным взрослым вакцинам. Спойлер: в конце статьи вас ждет большой постер — календарь вакцинации для взрослых. Его можно распечатать и использовать как памятку.
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург), — а также Сергея Александровича Бутрия — педиатра, автора блога «Заметки детского врача».
Слово «иммунизация» часто ассоциируется с маленькими детьми, в крайнем случае — со школьниками. К сожалению, мало кто из взрослых в современном обществе вообще задумывается о прививках. Мы забываем, что и нам могут угрожать коклюш, краснуха, корь. Обычно самые рассудительные ежегодно проходят вакцинацию от гриппа, большинство — вообще не прибегают к профилактике болезней.
Между тем, существует не одна причина делать прививки во взрослом и зрелом возрасте.
Во-первых, часто так называемые детские болезни для взрослых не менее опасны и могут приводить к тяжелым осложнениям. Например, эпидемический паротит у взрослых может закончиться орхитом (воспалением яичек у мужчин) или энцефалитом (воспалением оболочек головного мозга)
Во-вторых, специалисты всё чаще говорят о снижении уровня коллективного иммунитета. Это значит, что среди взрослого населения становится всё больше людей, подверженных инфекциям. Причин этому много: отказы от вакцин, отсутствие 100%-ного развития вакцинального иммунитета (первичная вакцинальная недостаточность) и постепенное снижение уровня иммунитета после детской вакцинации (вторичная вакцинальная недостаточность). Если некоторые вакцины обеспечивают очень надежную защиту против болезней на всю жизнь, то эффект после других со временем снижается и требует реактивации. То же самое происходит и после перенесенной инфекции: одни болезни дают пожизненную защиту от повторного заражения, другие — нет. При этом само заболевание может быть очень опасным, вызывать тяжелые осложнения вплоть до смертельных, не говоря о том, что заболевший является источником инфекции для других людей, в том числе маленьких детей и беременных женщин.
Наконец, вакцинация для людей определенных профессий или с определенным образом жизни важнее, чем для других. Ни для кого не секрет, что медицинские работники, педагоги, студенты и военнослужащие больше подвержены инфекциям. Одни — потому что работают в контакте с больными людьми, другие — потому что живут в тесных сообществах. Женщинам, планирующим беременность, следует вовремя проходить вакцинацию, чтобы уберечь себя от гриппа, плод — от краснухи, а новорожденного — от коклюша и столбняка.
В этой статье мы поможем вам разобраться, какие прививки нужно делать, если вы уже не ребенок, и почему взрослая вакцинация важна.

Какие прививки нужно сделать каждому взрослому
Кто-то не знает свой прививочный статус и не понимает, как и где ему сделать нужные прививки. Некоторых прививали только от части болезней в раннем детстве, а у других есть стойкий, пожизненный иммунитет после отдельных перенесенных инфекций, например, ветряной оспы, кори или краснухи. Но даже если у вас есть прививочный сертификат и в детстве вы получили все запланированные вакцины, это не значит, что иммунизация больше вас не касается. Во взрослом возрасте всем без исключения рекомендуют проходить бустерную (повторную) вакцинацию против дифтерии и столбняка, получить прививку от гепатита В, а еще — каждый год прививаться от гриппа. Не пугайтесь, это не так уж много, если разобраться.
Дифтерия и столбняк
Противостолбнячная и противодифтерийная вакцины не дают пожизненного иммунитета. Согласно «Национальному календарю профилактических прививок» (НКПП), взрослым следует прививаться ими каждые 10 лет, начиная с момента последней ревакцинации, которую делают детям в 14 лет. Чаще всего это один препарат сразу от двух инфекций, содержащий отдельные антигены бактерий. Первой дозой может служить трехвалентная вакцина, защищающая еще и от коклюша.
В других странах ревакцинация также чаще всего рекомендована раз в 10 лет, но это может скоро измениться. Новые данные говорят о том, что защита после прививок сохраняется гораздо дольше, чем было принято считать. Есть все предпосылки к тому, что бустерную вакцинацию против дифтерии и столбняка будут проводить реже, чем сейчас — раз в 20 или 30 лет [3].
Всем взрослым, если они никогда не делали прививок, рекомендуют получить вакцину против столбняка и дифтерии дважды с интервалом в четыре недели, а затем привиться еще раз через 6–12 месяцев. Первую из доз следует совместить с прививкой от коклюша. Беременным женщинам, если они пропустили ежедекадный бустер или во время каждой беременности, в США и многих странах ЕС предлагают получить одну дозу трехкомпонентной бесклеточной вакцины на 27–36 неделе гестации, чтобы увеличить количество материнских антител.
Вовремя вакцинироваться от дифтерии и столбняка обязательно. Никто в здравом уме не захочет встречаться с этими чрезвычайно опасными и трудно поддающимися лечению заболеваниями.
Даже в развитых странах дифтерия в 3–10% случаев заканчивается смертью пациента (уровень летальности зависит от доступности в регионе лекарства, противодифтерийной сыворотки). Главное оружие инфекции — дифтерийный токсин. При попадании в кровь он поражает сердце, почки и нервную систему. Респираторная форма болезни затрагивает носоглотку и гортань. При этом на воспаленных слизистых образуется налет в виде пленок серо-белого цвета, который, в сочетании с отеком тканей, может стать причиной закупорки дыхательных путей. Реже встречаются кожные проявления заболевания, дифтерия половых органов и конъюнктивы глаз.
Последняя крупная вспышка дифтерии в России произошла в 1990-х годах и затронула более 157 тысяч человек [4]. Интересно, что благодаря широкой распространенности детской вакцинации наиболее подверженными инфекции оказались взрослые люди. В странах с низким уровнем заболеваемости 66% болеющих дифтерией — люди старше 15 лет.
Бактерии столбняка вырабатывают опасный нейротоксин тетаноспазмин. Он действует на нервную систему и вызывает судороги. Но, в отличие от дифтерии, столбняк не заразен. Основная причина инфекции — попадание спор столбнячной палочки в рану при травмах. Если в антисанитарных условиях проходят роды, пострадать от столбняка могут и мать, и младенец.
Смертность от столбняка при оптимально подобранном лечении приближается к 10–20%, без лечения почти все больные умирают. Важно, что столбняк поражает всех, вне зависимости от возраста, а перенесенная инфекция не дает никакой защиты, заболеть можно снова.
Очень показателен случай, произошедший в штате Орегон (США) в 2017 году, когда шестилетний мальчик, родители которого отвергали вакцинацию, поранил на ферме лоб и подхватил столбняк (видео 1) [5]. Благодаря огромным усилиям врачей, проведя 57 дней в стационаре, он выздоровел. На его лечение было потрачено 812 тысяч долларов. Мог бы он остаться в живых 50 лет назад? Скорее всего, нет. Удивительно в этой истории то, что родители после всего произошедшего все равно отказались прививать ребенка.
Гепатит В
В России риск заразиться гепатитом В все еще довольно высок, поэтому первичная вакцинация младенцев против него проводится прямо в роддоме, после чего детей планово вакцинируют еще дважды: в 1 и в 6 месяцев. Но даже там, где риск заражения минимален, отказ от детской вакцинации против гепатита В приводит к увеличению заболеваемости. Не зря в Великобритании вакцину от гепатита В вернули в национальный календарь в 2017 году.
В каком случае взрослому человеку нужно подумать о вакцине от гепатита В и так ли это важно — быть привитым?
Вирус гепатита В относится к гепатовирусам — он поражает печень и может вызывать пожелтение кожи и белков глаз.
К гепатовирусам относятся также возбудители гепатитов А (о нем мы расскажем ниже), С, Е и D. У каждого есть свои особенности. Гепатит С передается только через кровь, часто протекает бессимптомно и выявляется на последних стадиях, когда печень уже сильно разрушена [6]. Вакцины от него нет. Гепатит Е распространен в бедных регионах и передается через загрязненную воду [7]. Как и гепатит А, он чаще всего проходит сам по себе, но может переходить в смертельно опасную скоротечную форму. Высокая смертность от гепатита Е наблюдается у беременных женщин. Вакцина от него уже разработана, но мало где доступна. Наконец, гепатит D всегда идет рука об руку с гепатитом В, заразиться только им одним нельзя. Двойное заражение вирусами B и D часто приводит к смертельному исходу.
Гепатит В передается через кровь и биологические жидкости, через кожу или при контакте со слизистой оболочкой. Заразиться можно при переливании крови от непроверенного донора, если использовать загрязненные медицинские инструменты (например, шприцы, инструменты стоматолога или косметолога), если вступить в половую связь или иметь с носителем вируса общие зубную щетку, бритву, полотенце (рис. 1). Гепатитом В болеет около 3,5% человеческой популяции.

Гепатит В очень опасен и часто приводит к смерти. Из-за него страдает печень, он признан наиболее распространенной причиной развития гепатоцеллюлярного рака. Симптомы острой болезни, которая развивается в 30% случаев при инфицировании в возрасте старше пяти лет, включают тошноту, рвоту, боли в животе. Скоротечный острый гепатит В встречается у 1% взрослых и имеет летальность 20–33% [8].
Болезнь не лечится и проходит сама, не превращаясь в хроническую форму, если иммунитет с ней справляется. Хронический гепатит В обнаружить бывает сложно. Пока он не привел к разрушению печени, носитель вируса может не замечать никаких признаков инфекции, кроме повышенной усталости и недомогания. Диагностировать наличие вируса в организме можно в любой поликлинике, сдав анализ крови. Лечат хроническую форму гепатита В специальными препаратами, подавляющими вирус. Полностью истребить его пока удается редко, больные зачастую до конца жизни привязаны к лекарствам. Чаще всего жертвами хронического гепатита В становятся дети: 30–60% детей, зараженных в возрасте до шести лет, и до 90% младенцев, получивших болезнь от матери [9]. Для сравнения, у заболевших взрослых хроническая форма гепатита развивается только в 10% случаев. Главными жертвами болезни остаются дети.
Самый эффективный способ профилактики гепатита В — иммунизация. Для непривитых взрослых это самая важная прививка после вакцины от дифтерии и столбняка. Она содержит рекомбинантный поверхностный антиген вируса, часто — полученный из генетически модифицированных дрожжей, в которые встроен ген вируса, кодирующий этот антиген.
В нашей стране иммунизация против гепатита В рекомендуется всем непривитым или не полностью привитым взрослым. В основном это люди, окончившие школу раньше 1996 года, когда началась широкая программа вакцинации («Календарь профилактических прививок по эпидемическим показателям», КППЭП). Если вы получили меньше трех доз вакцины в детстве, можно допривиться, не начиная вакцинацию заново. Например, если вам не хватает третьей дозы, можно получить ее и остановиться на этом. В случае, когда вы не знаете о сделанных вам прививках, можно привиться трехкратно, не тратя время и деньги на анализ наличия антител к гепатиту В. Даже если вы получите в общей сложности шесть доз препарата, ничего плохого не случится.
Обязательно подумать о получении вакцины нужно, если вы: медицинский работник, болеете диабетом, имеете хроническую почечную недостаточность, ВИЧ-положительны или ваш иммунитет ослаблен. В экстренной ситуации беременность и лактация не являются противопоказаниями для вакцинации против гепатита В
Грипп
Вирусы гриппа А и В вызывают сезонные эпидемии. По оценкам, гриппом болеют примерно 10% взрослого населения земли и 20–30% всех детей. Коварство гриппа заключается в его изменчивости, из-за чего каждый год вакцины от гриппа обновляются, их следует вводить заново, чтобы не заболеть. Антигенный состав вакцин пересматривается ежегодно отдельно для северного и южного полушарий Земли в зависимости от того, какие вирусы там циркулируют. На рисунке 2 можно посмотреть на последнюю карту распространения гриппа в мире, опубликованную ВОЗ.
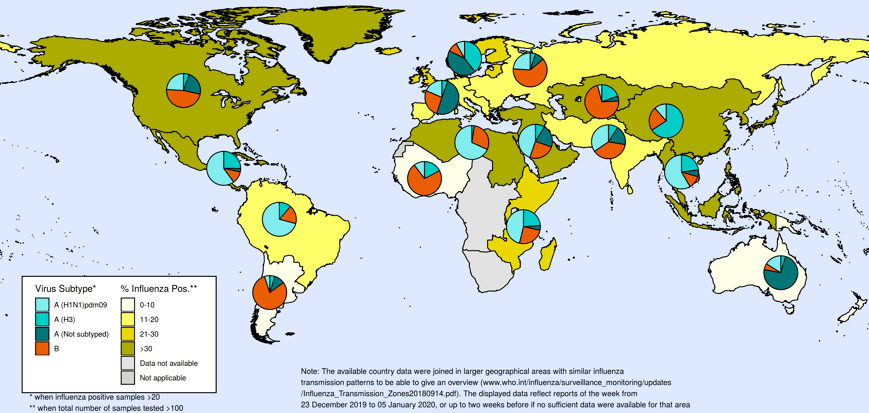
Грипп часто тяжело переносится и может становиться причиной серьезных осложнений в любом возрасте. Он особенно опасен для детей до пяти лет, беременных женщин, людей с хроническими заболеваниями (например, диабетом, астмой, болезнями сердца, легких, почек, ВИЧ-инфекцией) и пожилых. Около 90% всех случаев смерти от гриппа составляют люди старше 65 лет [11]. У беременных женщин перенесенный грипп связан с риском мертворождения и преждевременных родов [12].
В разных странах отношение к вакцинации от гриппа различается. Где-то иммунизация рекомендована только некоторым группам граждан, в других регионах, например, в США, принято вакцинировать всех. Обычно иммунизация проходит в середине осени . Вакцины против гриппа делятся на инактивированные (убитые, содержащие расщепленные вирусы гриппа или отдельные антигены вирусов; их можно вводить детям с шести месяцев, беременным и пожилым людям) и живые аттенуированные (ослабленные путем многократного пересева на культуре клеток; подробнее о способах получения вакцин читайте здесь [13]). Первый тип препаратов наиболее распространен.
Сезонные гриппозные вакцины защищают, как правило, от двух штаммов вируса гриппа А и одного штамма вируса гриппа В, но в последнее время начали применять и четырехвалентные вакцины (против двух штаммов вируса гриппа А и двух штаммов вируса гриппа В).
В России прививки от гриппа включены в НКПП и предназначены для:
- маленьких детей, школьников и студентов;
- медицинских работников, учителей, транспортных работников и коммунальных служащих;
- беременных женщин;
- пожилых людей;
- призывников на военную службу;
- лиц с хроническими заболеваниями легких, сердечно-сосудистыми заболеваниями, метаболическими нарушениями и ожирением.
В нашей стране все желающие могут получить прививку от гриппа.
Другие «взрослые» инфекции и вакцины
Коклюш
В России вакцинация подростков и взрослых против коклюша не предусмотрена. Последний раз детей прививают в возрасте 18 месяцев. При этом ни вакцины, ни болезнь не дают длительной защиты от инфекции.
Хотя коклюшем болеют абсолютно все [15], и коклюшные осложнения достаточно серьезны (средний отит, пневмония, тяжелая потеря веса, рвота), график введения противококлюшных прививок взрослым варьирует для разных стран.
Ревакцинация от коклюша за рубежом чаще всего включает одну прививку комбинированной бесклеточной вакциной (вакциной против коклюша, дифтерии и столбняка). Рассматривается также вариант замены ежедекадных ревакцинаций против дифтерии и столбняка на препараты, содержащие еще и коклюшный компонент. Это отражено в рекомендациях по иммунизации в США, Австрии, Бельгии и Италии. Однако даже если все начнут делать прививки от коклюша каждые 10 лет, что маловероятно, вакцинальный иммунитет будет действовать лишь половину жизни. Коклюшная вакцина может защищать нас не более пяти лет, а этого недостаточно ни для личного, ни для коллективного иммунитета. С другой стороны, если делать прививки чаще — каждые пять лет — это будет обходиться очень дорого.
Совершенно точно подумать о вакцинации от коклюша следует беременным женщинам. Им рекомендуют вводить трехкомпонентную вакцину (коклюш, дифтерия, столбняк) в каждую беременность на сроке 27–36 недель. Это необходимо, чтобы защитить новорожденных материнскими антителами до получения ими первой дозы вакцины в 3 месяца. Такой подход уже показал свою эффективность в США, Бельгии, Италии, Израиле, Австралии и других странах. В России первая коклюш-содержащая вакцина для взрослых появилась в 2018 году, но беременных с ее помощью пока не вакцинируют .
Гепатит А
Прививки против гепатита А в российском НКПП отсутствуют, а КППЭП рекомендует пройти вакцинацию:
- людям из регионов с неблагополучной эпидемической обстановкой;
- медицинским работникам, работникам пищевой промышленности и сферы обслуживания водопроводных и канализационных сооружений;
- путешественникам, планирующим поездки в страны с высоким риском заражения;
- людям, имевшим контакты в очагах вспышек распространения вируса.
Гепатит А, как и гепатит В, повреждает печень, но у болезней не так много общего. У вируса гепатита А фекально-оральный способ передачи, его можно подхватить из загрязненной воды или пищи (моллюски из воды, загрязненной отходами, свежие овощи и салат), а также через прямые контакты с зараженным (рис. 3).
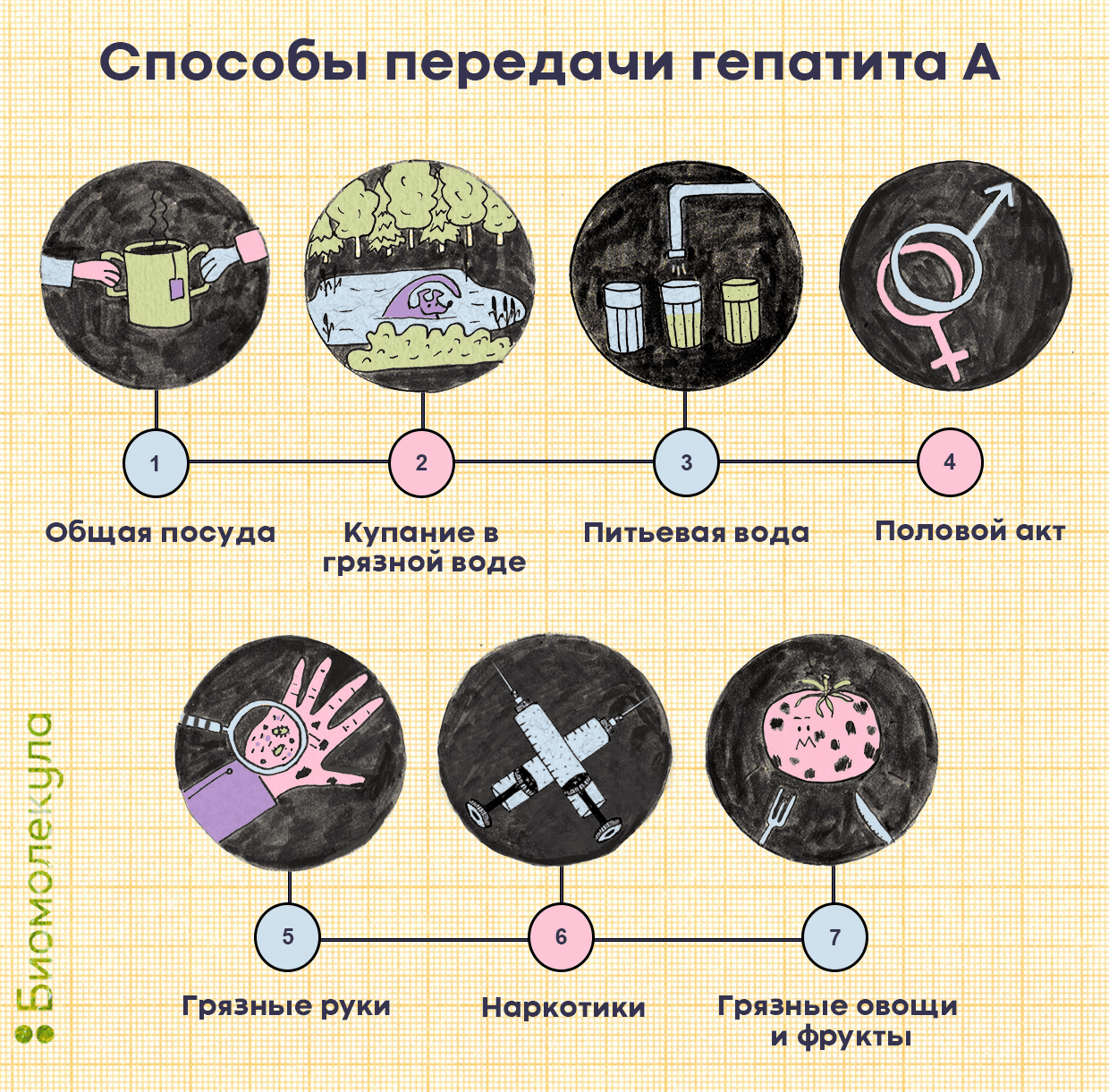
В основном болезнь распространена в странах с низким уровнем доходов и затрудненным доступом к чистой воде, но вспышки случаются и в других регионах мира. Оценка риска заражения в том или ином месте очень условна. Например, CDC настоятельно советует заранее привиться от гепатита А американским туристам, желающим посетить Россию (в России и правда гепатит А — не такая уж редкость).
У детей болезнь часто протекает в стертой форме, чего не скажешь о подростках и взрослых, у которых гепатит А может переноситься очень тяжело. Симптомы острой инфекции включают рвоту (иногда очень длительную), диарею, лихорадку, головную боль. Распространенное осложнение — почечная недостаточность [17].
Люди в молодом возрасте чаще всего в конце концов справляются с болезнью, гепатит А никогда не переходит в хроническую стадию. Не стоит, однако, забывать, что для людей старше 40 лет смертность от него составляет 2%. Очень опасна редкая скоротечная форма, которая приводит к смерти в 60% случаев и может быть спровоцирована ослабленным иммунитетом и хроническими заболеваниями печени. Очевидно, лучше привиться, чем подвергать себя лишнему риску.
Обычно вакцинация включает две прививки инактивированными вакцинами с интервалом между дозами 6–12 месяцев. Существуют также комбинированные препараты: против гепатита А и В или гепатита А и брюшного тифа.
Корь, краснуха и паротит
В России от кори, краснухи и паротита (он же — «свинка») детей прививают дважды: в 1 год и затем в 6 лет. Для взрослых и подростков, не получивших вакцины вовремя, получивших только одну дозу вакцины (двукратную вакцинацию от кори ввели в России только в 1997 году, общую вакцинацию от краснухи — тогда же) или не знающих свой вакцинальный статус, в НКПП предусмотрена догоняющая вакцинация против кори (до 35 лет или до 55 лет для работников образования и медицины) и краснухи (для женщин до 25 лет), включающая одну или две прививки в зависимости от количества уже сделанных. Против паротита прививают по эпидемическим показателям не привитых и не болевших, оказавшихся в контакте с больным. Для вакцинации используют живые аттенуированные вакцины.
Нужно ли прививаться от этих болезней? Да, в России сегодня встречаются и корь, и краснуха, и свинка. Это очень заразные инфекции, каждая из которых чревата серьезными последствиями. Корь иногда заканчивается пневмонией, краснуха может стать причиной фарингита, конъюнктивита и артрита, а паротит — привести к панкреатиту или орхиту. Каждая из болезней в редких случаях может вызывать поражение нервной системы — энцефалит и менингит.
Корь и краснуха очень опасны для беременных. Корь во время беременности связана с повышенным риском осложнений у матери, плода и новорожденного [18], а краснуха вызывает нарушения развития плода, из-за которых ребенок может родиться с глухотой и умственной отсталостью [19]. Риску заражения особенно подвержены медицинские и социальные работники, а также люди всех профессий, связанных с заботой о детях
Помните: если вы не привиты, вы подвергаете опасности всех, кто находится вокруг вас. Симптомы болезней проявляются не сразу, и, заболев, вы еще некоторое время не знаете об этом и заражаете других людей.
Ветряная оспа и опоясывающий лишай
Ветряная оспа — это вирусное заболевание, передающееся воздушно-капельным путем или при прямом контакте. Ветрянка, как ее часто называют, очень заразна и широко распространена по всему миру. Известна она, в первую очередь, болезненной сыпью, покрывающей все тело (рис. 4).

Детей от ветрянки в обязательном порядке не вакцинируют. Болезнь у них считается доброкачественной, но иногда эта «легкая» инфекция приводит к очень тяжелым осложнениям (гнойные осложнения в подкожной клетчатке, энцефалит, пневмония и даже смерть) и довольно часто оставляет на коже рубцы и другие косметические дефекты. Большинство детей переносят ветрянку, когда начинают ходить в детский сад, поскольку именно там они впервые попадают в коллектив.
Для взрослых ветряная оспа представляет опасность гораздо чаще. Показатель летальности от ветрянки для них в 30–40 раз выше, чем для детей. Ветрянки следует бояться во время беременности. При заболевании на раннем сроке у будущего ребенка, пусть и редко, может развиться синдром врожденной ветряной оспы, который проявляется в поражении кожи, аномалиях скелета, пороках развития центральной̆ нервной̆ системы. Инфицирование плода незадолго до родов или младенца сразу после рождения может стать причиной тяжелейшей неонатальной ветрянки, грозящей смертью в 30% случаев.
То, что взрослые тяжело переносят ветрянку, является одной из причин отказа от детской вакцинации во многих странах до тех пор, пока там не смогут обеспечить высокий охват иммунизации. Если вакцинировать много детей, но не всех (меньше 85–95%), возраст заболевания может повыситься, и взрослое население начнет чаще болеть. Пока в национальных календарях нет прививок от ветряной оспы для детей, взрослая вакцинация — это самый верный метод защиты. Живые аттенуированные вакцины от ветрянки показывают высокую эффективность и безопасность. Иммунитет после них сохраняется минимум 10–20 лет, но ревакцинацию специалисты пока не рекомендуют. Особенно важно вакцинировать не только взрослых, которые не переболели ветрянкой в детстве, но и тех, кто принадлежит к группе риска, например, имеют сниженный иммунитет или планируют жить в тесной многочисленной общине — армии, общежитии, лагере и т.д.
Перенесенная ветряная оспа иногда преподносит неожиданные сюрпризы. У переболевших ветрянкой вирус остается в сенсорных нервных узлах. В пожилом возрасте с ослаблением иммунитета инфекция может активизироваться и проявиться в форме опоясывающего герпеса или опоясывающего лишая — болезненной сыпи, которая длится до нескольких недель, а болевой синдром может не проходить месяцы или годы. Это осложнение иногда становится причиной новых бед, таких как паралич черепно-мозгового нерва, ухудшение зрения или туннельный синдром. Люди с опоясывающим лишаем заразны: от них можно подхватить ветрянку, пусть и не так легко, как от ветряночных больных. Чтобы избежать болезни, после 60 лет можно сделать прививку. В США вакцинироваться против опоясывающего герпеса в старшем возрасте рекомендуют всем без исключения. В России, к сожалению, подходящих препаратов для этого нет, придется вакцинироваться за рубежом.
Клещевой энцефалит
Клещевой энцефалит — это серьезная вирусная инфекция, затрагивающая центральную нервную систему. Приблизительно в 40% случаев он заканчивается стойкими осложнениями со стороны ЦНС, например, параличом.
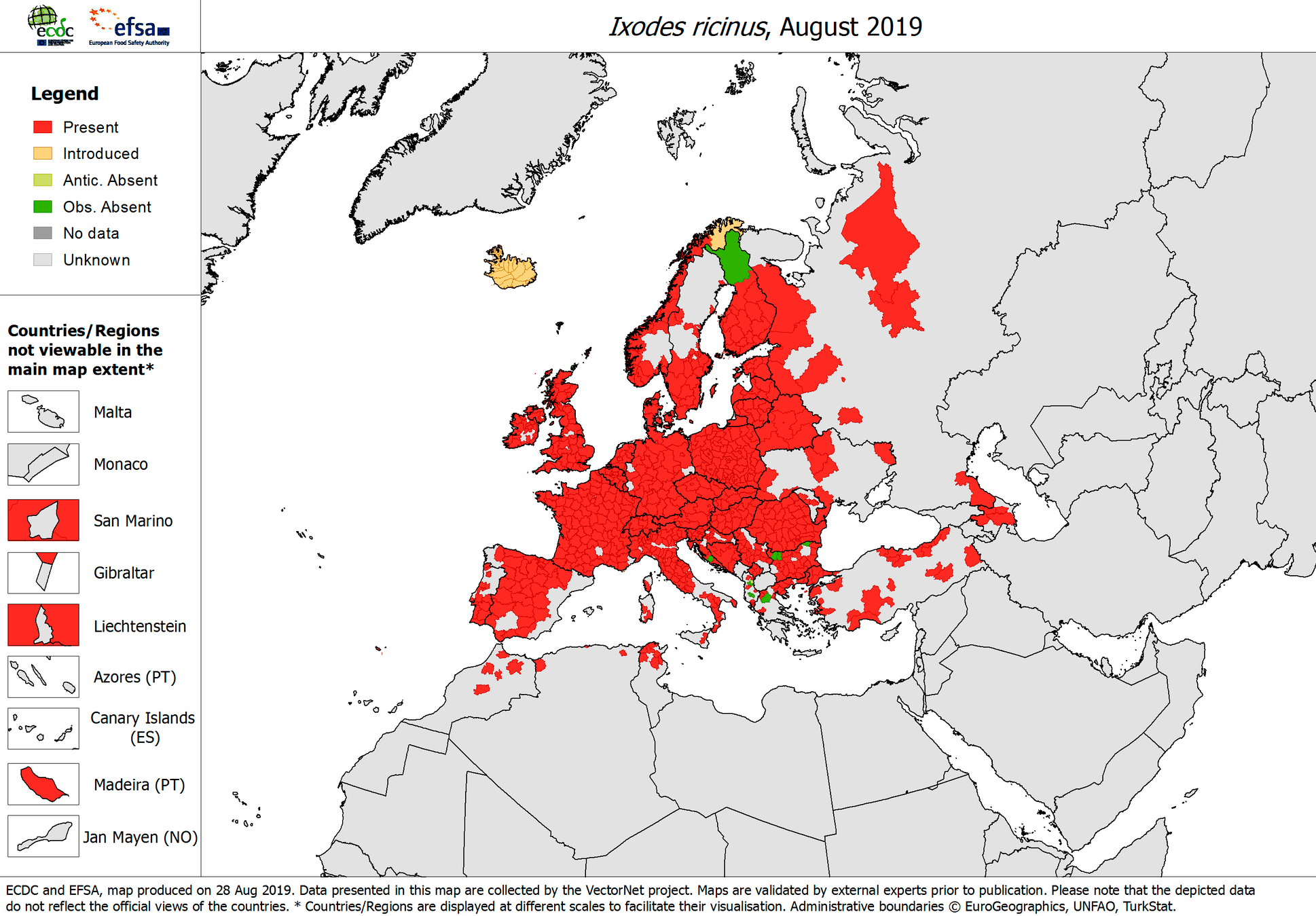
Лечения от энцефалита нет. Вирус клещевого энцефалита поражает до 100 видов животных и человека и переносится клещами рода Ixodes (рис. 5).

Next1/2
Рисунок 5а. Клещи рода Ixodes — переносчики клещевого энцефалита. Клещ рода Ixodes встречается в лесах, на лугах, на пастбищах и в городских парках.
Ixodes ricinus — Factsheet for experts
В зависимости от серотипа вируса, летальность болезни колеблется от 2 до 20%. Заразиться энцефалитом можно после укуса инфицированного клеща (в некоторых регионах до 30% клещей переносят вирус) или через не пастеризованное молоко от больного животного. Вирус часто встречается в странах ЕС, Китае, Монголии и в России. Болеют энцефалитом люди всех возрастных групп.
Прививают от него по эпидемическим показаниям в случае, если вы живете, работаете или планируете поехать в опасный регион. Как правило, очаги заражения определяются, исходя из количества зарегистрированных там случаев заболевания или при выявлении вируса у клещей, взятых на определенном участке. В России списки эндемичных по клещевому энцефалиту территорий каждый год обновляются и публикуются на сайте Роспотребнадзора.
Проходить иммунизацию следует как минимум за месяц до выезда в неблагополучную зону. Это две дозы инактивированной вакцины с интервалом в две недели, через год делают ревакцинацию, после чего бустерные дозы вводят каждые три года.
Менингококковая инфекция
Менингококковая инфекция считается одной из наиболее опасных для детей, хотя иногда бактерии-возбудители могут и тихо жить в нашей носоглотке, не нанося организму вреда. Главное осложнение — воспаление оболочки головного мозга, гнойный менингит. Его можно получить, подхватив и другую инфекцию, но менингококк остается самой частой причиной менингита.
Менингококк способен вызывать также поражения слизистой оболочки носоглотки (назофарингиты), сепсис и другие осложнения. Он может унести жизнь человека за сутки [26]. В России умирает примерно каждый пятый заболевший. Около 10–20% переболевших менингококковым менингитом до конца жизни страдают от глухоты, потери зрения, эпилепсии или неврологических расстройств [22].
Хотя острое заболевание развивается очень быстро, на начальном этапе оно сложно диагностируется. Сперва симптомы очень похожи на ОРВИ или грипп: высокая температура, озноб, вялость и недомогание. Заболеть может любой независимо от пола и возраста, но чаще всего это дети и взрослые младше 25 лет. Риск заболевания также высок у пожилых людей, путешественников в эндемичные страны, медработников, работников промышленных предприятий, участников спортивных и массовых мероприятий и людей, проживающих в общежитиях. К дополнительным факторам риска относят курение и ВИЧ-инфекцию. В России по эпидемическим показаниям прививают всех призывников и людей в регионах, где происходят вспышки заболевания.
Специфические симптомы менингококка включают характерную черно-фиолетовую сыпь на коже и ригидность (напряжение) затылочных мышц [23]. Протекание болезни зависит от серотипа возбудителя, которых довольно много. Тяжелую форму чаще всего вызывают серотипы A, B, C, X, W-135 и Y.
Самым эффективным способом предотвращения менингококковой инфекции является вакцинация. Иммунизация сразу от нескольких серотипов менингококка (в России доступна вакцина, защищающая от штаммов серотипов A, C, Y и W-135) для взрослых включает одну дозу вакцины, для детей до двух лет — две дозы с перерывом в три месяца. Вовремя привившись, взрослые могут предотвратить передачу бактерий маленьким детям и пожилым людям, которые находятся в группе высокого риска. Вакцинами, включающими штаммы серотипа В, можно привиться за рубежом.
Пневмококковая инфекция
Детей в России прививают от пневмококка трижды: в 2, 4, 5 и 15 месяцев. Из взрослых рекомендовано прививать призывников на военную службу и пожилых людей старше 60 лет, которые страдают хроническими заболеваниями легких. В США от пневмококка вакцинируют всех людей после достижения порогового возраста — 65 лет.
Пневмококки — это бактерии, которые могут населять носоглотку, не вызывая симптомов, попадать в дыхательные пути и распространяться внутри организма с кровотоком в случае инвазивной инфекции. Пневмококк передается воздушно-капельным путем, и вспышки болезни происходят, как правило, в узких коллективах, например, в детских садах.
Пневмококк может стать причиной синусита или отита, при худшем раскладе — вызвать пневмонию, менингит или сепсис. Это самая частая причина тяжелой пневмонии в мире; по крайней мере, так было до января 2020 года. Среди осложнений пневмококковой инфекции устойчивая потеря слуха, нарушения двигательной активности и судороги. Даже в развитых странах общая летальность при пневмококковой бактериемии достигает 15–20% среди взрослых.
Наибольшую опасность пневмококк представляет для детей и людей преклонного возраста, чей организм ослаблен из-за хронических заболеваний и общего снижения иммунитета. Пневмококк — причина 40% смертей среди детей первых пяти лет жизни. У пожилых людей при попадании в кровь инфекция заканчивается смертью в 30–40% случаев, даже если ее правильно лечить.
К группе риска по пневмококку также относятся:
- больные сахарным диабетом;
- люди с хроническими заболеваниями легких, сердца, печени или почек;
- страдающие онкологическими заболеваниями;
- люди с утечкой спинномозговой жидкости;
- больные серповидно-клеточной анемией;
- люди с иммунодефицитом, в том числе ВИЧ-инфицированные, а также люди, получающие иммуносупрессивную терапию;
- люди, прошедшие трансплантацию органов или костного мозга, имеющие слуховой имплантат;
- больные алкоголизмом, курящие люди.
Пневмококки все чаще проявляют устойчивость к антибиотикам. Инфекция приспосабливается к лекарствам, поэтому ее развития лучше не допускать, вовремя проходя иммунизацию.
Вакцины против пневмококка защищают не от всех серотипов бактерий (их насчитывается примерно 90), а только от самых опасных из них. Важно знать разницу между существующими препаратами.
Полисахаридные вакцины, содержащие антигены оболочки бактерий, действенны против 23 серотипов, но иммунитет после них сохраняется только 3–5 лет, кроме того, они не эффективны для маленьких детей. Эти вакцины рекомендованы пожилым людям, курящим и тем, кому нужна максимальная защита, например людям, перенесшим удаление селезенки. С другой стороны, конъюгированные вакцины, где антигены связаны с белком-носителем, содержат только 10–13 серотипов пневмококка, но обеспечивают более длительную защиту (7 лет) и в течение 15 лет облегчают течение болезни. Их применяют как для детской, так и для взрослой иммунизации.
Следует упомянуть, что совсем скоро завершится исследование новых многовалентных конъюгированных вакцин, что лишит устаревшие полисахаридные препараты их единственного преимущества.
Вирус папилломы человека — ВПЧ
Прививки от вируса папилломы человека (ВПЧ) в России отсутствуют как в НКПП, так и в КППЭП, а первая вакцина от ВПЧ в нашей стране появилась в 2006 году. Между тем, вакцинация — это единственный способ борьбы с этим онкогенным вирусом.
ВПЧ поражает ткани эпителия и слизистые. Он является очень распространенным, передается половым путем, и часто его носительство не сопряжено с какими-либо симптомами. Между тем, хроническая ВПЧ-инфекция может стать причиной опухолей: шейки матки и влагалища у женщин, полового члена — у мужчин, а также рака носоглотки и прямой кишки. Существует более 200 типов папилломавируса, но только некоторые из них онкогенные. Это так называемые «типы высокого риска», всего их 12. Около 70% всех случаев рака шейки матки связаны с вирусами типов 16 и 18.
Это не означает, что при наличии ВПЧ у вас обязательно разовьется опухоль. Инфицирование сохраняется только у небольшого процента женщин, из которых только у некоторых хроническая инфекция приводит к предраковому состоянию, инвазивный рак развивается еще реже. Но все же большинство случаев рака шейки матки является следствием заражения ВПЧ. Поэтому общий скрининг женского здоровья (например, при планировании беременности) обычно включает тест на наличие вируса наряду с ПАП-тестом на онкоцитологию. Тест на ВПЧ помогает понять, входит ли пациентка в группу риска развития рака.
Если у вас нашли ВПЧ, вылечить его нечем. Вакцина также не сможет защитить от того типа вируса, который вы подхватили. Поэтому прививаться нужно заранее, лучше всего — до начала половой жизни, в 11–12 лет. К сожалению, в России людям свойственно думать о здоровье, когда становится слишком поздно. Это наглядно демонстрируют результаты иммунизации женщин от ВПЧ, проводившейся в Центре семейной вакцинопрофилактики НЦЗД РАМН (рис. 6).

Тем не менее взрослым полезно получить вакцину, чтобы защититься от типов ВПЧ, которыми они еще не заражены. Сегодня широко используются двухвалентные (защищают от вирусов типов 16 и 18), четырехвалентные (против типов 6, 11, 16 и 18) и девятивалентные вакцины против ВПЧ (против типов 6, 11, 16, 18, 31, 33, 45, 52 и 58). Последние в России пока отсутствуют.
Полиомиелит
В России по эпидемическим показателям от полиомиелита рекомендуют однократно вакцинировать взрослых, если:
- у них был контакт с больными в очаге заражения или с людьми, прибывшими из очага заражения;
- есть подозрение на заболевание;
- они работают с живым полиовирусом или с материалами, которые могут быть инфицированы диким вирусом полиомиелита (медицинские, научные работники).
Вирус полиомиелита передается от человека к человеку, попадая в организм через рот. Он размножается преимущественно в кишечнике, и в окружающую среду переносится с калом. Поэтому болезнь часто заявляет о себе в странах с низким уровнем гигиены, где люди едят загрязненную пищу и лишены доступа к чистой воде. Заразиться, однако, можно и воздушно-капельным путем. Этот способ передачи выходит на первый план в странах с высоким уровнем дохода.
В большинстве случаев болезнь не вызывает каких-то особенных симптомов и проходит сама, но иногда вирус затрагивает центральную нервную систему, поражая моторные нейроны спинного мозга или черепные нервы. Тогда больной может остаться парализованным на всю жизнь и даже умереть.
Сегодня эндемичными странами по полиомиелиту остаются Пакистан, Афганистан и Нигерия. В нашей стране риск заболеть полиомиелитом очень низкий благодаря повсеместной вакцинации детей. Вакцины защищают от болезни на всю жизнь. Тем не менее если вы не знаете, прививали вас или нет, лучше получить прививку. Лекарства от полиомиелита нет.
Привиться инактивированной вакциной однократно следует каждому, кто собирается посетить опасный регион. Тем, кто не знает свой вакцинальный статус, понадобятся 3 дозы вакцины с интервалом 1–2 и 6–12 месяцев.
И это еще не всё
Список вакцин для взрослых не ограничивается перечисленными выше. В некоторых случаях вам может понадобиться еще больше прививок, например, если возникнет угроза эпидемии или вспышки там, где вы находитесь. Официальные рекомендации по получению вакцин по эпидемическим показаниям в России приведены в КППЭП.
Если вы часто путешествуете или планируете переехать в новую страну, обязательно выясните, какие болезни вам могут угрожать в пункте назначения. Например, желтую лихорадку можно подхватить в тропических районах Африки, в Центральной и Южной Америках [24]; холеру — в Латинской Америке (Гаити), Африке (Сомали, Республика Конго) и Юго-Восточной Азии (Бангладеш); брюшной тиф — в Южной Азии и странах Африки к югу от Сахары; а японский энцефалит — в Юго-Восточной Азии и Западной части Тихого океана. На сайте CDC (Centers for disease control and prevention, USA) есть специальный раздел о вакцинации путешественников, а ВОЗ публикует актуальные сведения о том, какие прививки следует сделать, покидая или въезжая в отдельные страны. Про распространение инфекций в мире также можно почитать на сайте ВОЗ. Не забывайте, что о прививках нужно заботиться заранее, как минимум за месяц до даты поездки.
Дополнительные вакцины могут быть нужны людям из групп риска, которые больше других подвержены заражению. Чаще всего это касается людей определенных профессий: работников медицины и ветеринарии, пищевой и образовательной сфер, сельского хозяйства, коммунальных служб и др. Ветеринары, охотники и работники животноводства (все, кто занимается разделкой туш и заготовкой мяса) должны прививаться от бешенства и сибирской язвы. В очагах заражения люди, контактирующие с животными-переносчиками инфекций или продуктами животного происхождения, должны получать вакцины от лептоспироза, бруцеллеза и лихорадки Ку. Медицинским работникам из инфекционных больниц, работникам сферы питания и коммунального хозяйства рекомендовано пройти вакцинацию против шигеллезов.
Дополнительные вакцины часто назначаются по состоянию здоровья. Внимательно отнеситесь к вакцинации, если у вас есть хронические болезни или ваш иммунитет ослаблен по той или иной причине (например, вы ВИЧ-положительны или получаете иммуносупрессивную терапию). Позаботьтесь заранее о нужных прививках, если вы планируете беременность или уже беременны.
Не бойтесь задать все интересующие вас вопросы лечащему врачу, лучше выпишите их заранее, чтобы ничего не забыть. В кабинете доктора мы часто теряемся, и только уйдя из поликлиники, начинаем вспоминать, о чем хотели спросить.
Экстренная вакцинация
Экстренная вакцинация может потребоваться, если вы столкнулись с угрозой заражения, например, близко общались с больным или вас укусило животное-переносчик инфекции. При возникновении любых рисков подхватить тяжелую болезнь обязательно сходите на консультацию к врачу.
Вас укусила собака, кошка, мышь или любое дикое животное
Если вас кто-то оцарапал или укусил, и слюна животного попала вам в рану, в первую очередь следует бояться бешенства. Пусть у людей оно регистрируется редко (в 2018 году в РФ зарегистрировано только 2 случая), среди животных вирус все еще распространен и, соответственно, может быть передан человеку. Это не тот случай, когда стоит рисковать: вирус бешенства атакует центральную нервную систему, у него 100% летальность. Через 5–7 дней после начала активной стадии болезни, когда человек чувствует беспокойство, его тошнит, и у него кружится голова, подхвативший бешенство погибает из-за паралича дыхательной или сердечной мускулатуры.
Среди явных симптомов болезни: светобоязнь, необоснованный страх, агрессивность, галлюцинации и судороги гортани и глотки, из-за которых слюна не сглатывается, а выходит изо рта пеной. Зараженные животные могут как избегать людей, так и наоборот, быть очень ласковыми. Не подходите к незнакомым животным и не гладьте их!
Сразу после укуса рану нужно промыть и прижечь спиртовым раствором йода, а затем обратиться в травмпункт. Помимо бешенства, это поможет избежать и других проблем, от столбняка до абсцессов, рожи и гангрены. Чтобы обезопасить других людей, вызовите работников Станции по борьбе с болезнями животных (СББЖ) вашего округа. Специалисты отловят зверя, при подозрении на бешенство — усыпят и отдадут в лабораторию для анализа.
Если вы не знаете, было ли животное привито, врачи отправят вас на экстренную вакцинацию. Это пять или шесть доз вакцины в зависимости от препарата (0–3–7–14–30–90 дни с момента укуса). Важно знать, что помочь человеку можно только в самое первое время после заражения, пока еще нет никаких симптомов. Курс прививок иногда прерывают, остановившись на трех дозах, если укусившее пациента животное находилось под наблюдением и не погибло через 10 дней после укуса (а значит, оно и не болело). В некоторых случаях, кроме прививок, назначают иммуноглобулин .
Подробнее о бешенстве можно узнать в статье «Смертоносный кусь» [25] на сайте «Биомолекула».
В случае укуса клеща имеет смысл получить иммуноглобулин, а не вакцину.
Вас укусили или вы поранились: укололись, порезались, упали
Для вовремя привитых детей и взрослых столбняк не страшен. Экстренно привиться и получить специфический иммуноглобулин после укуса или травмы нужно в ближайшие 20 дней, если вакцинация была пройдена не полностью или ее график был нарушен, например, вы не получили вовремя ежедекадный бустер вакцины. Это касается и беременных женщин. Помните, что причиной столбняка может быть рана, нанесенная грязным предметом, ожог, обморожение и даже укол о шип розы.
Вы общались с зараженным
Оказаться внутри вспышки инфекции — дело не шуточное. Однако, во многих случаях можно обезопасить себя, пройдя постконтактную вакцинацию.
Вспышки гепатита А обычно небольшие, число заболевших исчисляется десятками, но болезнь может коснуться каждого, тем более, что в нашей стране достаточно мало привитых. Если вы знаете, что общались с больным, нужно получить курс прививок как можно раньше, но не позднее двух недель после заражения. При тесном контакте рекомендовано введение иммуноглобулина.
Если у вас возник риск заболеть гепатитом В, вакцина все еще может помочь. Ее следует ввести как можно быстрее, одновременно с первой дозой вводят иммуноглобулин.
После контакта с больным корью или паротитом можно и нужно пройти вакцинацию или получить иммуноглобулин. Вакцина вводится в течение 72 часов после возможного заражения или в течение семи дней после выявления первого больного в очаге. Введение иммуноглобулина показано маленьким детям, беременным женщинам и людям с нарушениями иммунитета. Важно помнить, что незадолго до и сразу после иммуноглобулина живые вакцины вводить бесполезно. Донорские антитела просто заблокируют препарат, и он не сработает. Прививку нужно делать либо за 2 недели, либо через 3–11 месяцев после иммуноглобулина. Та же ситуация с живой вакциной от ветряной оспы.
Взрослых и детей старше года от ветряной оспы после контакта с больным срочно вакцинируют в первые 72–96 часов. Пассивная иммунизация иммуноглобулином рекомендована людям, которым нельзя делать прививку: детям до года, новорожденным с риском развития неонатальной ветрянки, беременным и людям, перенесшим трансплантацию костного мозга.
Чем отличаются вакцины для взрослых от вакцин для детей
Состав вакцин для взрослых и для детей подбирается так, чтобы вакцина была эффективной, но не слишком реактогенной, то есть хорошо переносилась. Иногда препараты подходят и детям, и взрослым (например, вакцины от кори, краснухи и паротита, столбнячный и дифтерийный анатоксины, вакцины против гриппа, ветрянки, пневмококка и менингококка). Но так бывает не всегда. Трехвалентную вакцину АКДС взрослым не вводят из-за наличия в ней цельноклеточного коклюшного компонента. Чтобы избежать нежелательных побочных эффектов, для взрослых используют только бесклеточные коклюшные вакцины, которые, помимо этого, содержат дифтерийный анатоксин в пониженной концентрации. Наконец, иногда вакцины для детей и взрослых отличаются дозировкой, то есть объемом вводимого препарата. Это относится, например, к вакцинам от клещевого вирусного энцефалита и от гепатита В.
Коротко о главном
Что же делать взрослому, который хочет защитить от инфекций себя и своих близких? Первым делом, найдите свой прививочный сертификат. В нем должны быть отмечены все прививки, которые вам делали с рождения. Возьмите его, когда пойдете в поликлинику, где вам расскажут, какие вакцины нужно получить дополнительно, и составят график вакцинации.
У вас нет прививочного сертификата, и вы не помните, вакцинировали вас или нет? Может быть, вас никогда не вакцинировали? Тогда вам нужно привиться заново. Возможно, потребуется предварительно сдать анализы на уровень специфических антител в крови. В любом случае, вам и тут предстоит консультация с вашим лечащим врачом.
Конечно, изучить вопрос заранее никогда не помешает. Мы надеемся, что эта статья помогла вам составить общую картину иммунизации для взрослых. Для вашего удобства мы составили специальный календарь взрослой вакцинации. Его можно распечатать и использовать как памятку.
Не забывайте, что некоторые профессии и состояния здоровья делают вас особенно уязвимыми к инфекциям. Подумайте заранее о прививках при планировании беременности, а также перед поездкой в другую страну. Помните о важности экстренной вакцинации против бешенства и столбняка.