Аннотация
Вопрос о том, следует ли всем детям в возрасте до 12 лет вакцинироваться против COVID-19, остается предметом дискуссий. Относительно низкий риск развития острой коронавирусной инфекции у детей и неопределенность в отношении потенциального вреда от вакцинации и остаточных явлений вследствие перенесенного заболевания означают, что баланс риска и выгоды вакцинации в этой возрастной группе более сложный. Одним из ключевых аргументов в пользу вакцинации здоровых детей является защита их от поздних осложнений.
В других рассуждениях учитываются факторы на уровне населения, такие
как сокращение передачи инфекции в популяции, вакцинация, а также
предотвращение введения карантина, закрытия школ и других мер изоляции.
Появление новых вариантов, вызывающих беспокойство, требует постоянной
переоценки рисков и выгод. В настоящем обзоре авторы не выступают за или
против вакцинации детей против COVID-19, а излагают факты, которые
следует учитывать, подчеркивая сложность политических решений по
вакцинации против COVID-19 в этой возрастной группе.
Что уже известно по этой теме?
- Коронавирусная инфекция у детей протекает бессимптомно или в легкой форме, но тяжелое течение также не исключается при наличии сопутствующей патологии.
- Нет единого мнения о том, следует ли вакцинировать от COVID-19 всех здоровых детей младше 12 лет.
- Данные об использовании вакцины против COVID-19 в этой возрастной группе станут доступны в ближайшем будущем.
Какую информацию добавляет настоящее исследование?
- Баланс риска и пользы от вакцинации в этой возрастной группе сложнее, чем у взрослых, из-за неопределенности в отношении потенциального вреда от вакцинации и остаточных явлений вследствие перенесенного заболевания.
- Одним из ключевых аргументов в пользу вакцинации детей в возрасте до 12 лет, помимо предотвращения развития острого заболевания, служит защита их от поздних осложнений; другие соображения включают факторы на уровне населения.
- Риски и выгоды нуждаются в постоянной переоценке с появлением новых вариантов, вызывающих беспокойство, и новых данных об эффективности и побочных эффектах вакцинации.
Введение
Вопрос о том, следует ли всем детям предлагать вакцинацию против
SARS-CoV-2, был спорным для возрастной группы 12–15 лет и остается
таковым для детей младше 12 лет, отчасти потому, что баланс риска и
пользы в этой возрастной группе более сложный (см. рисунок 1).
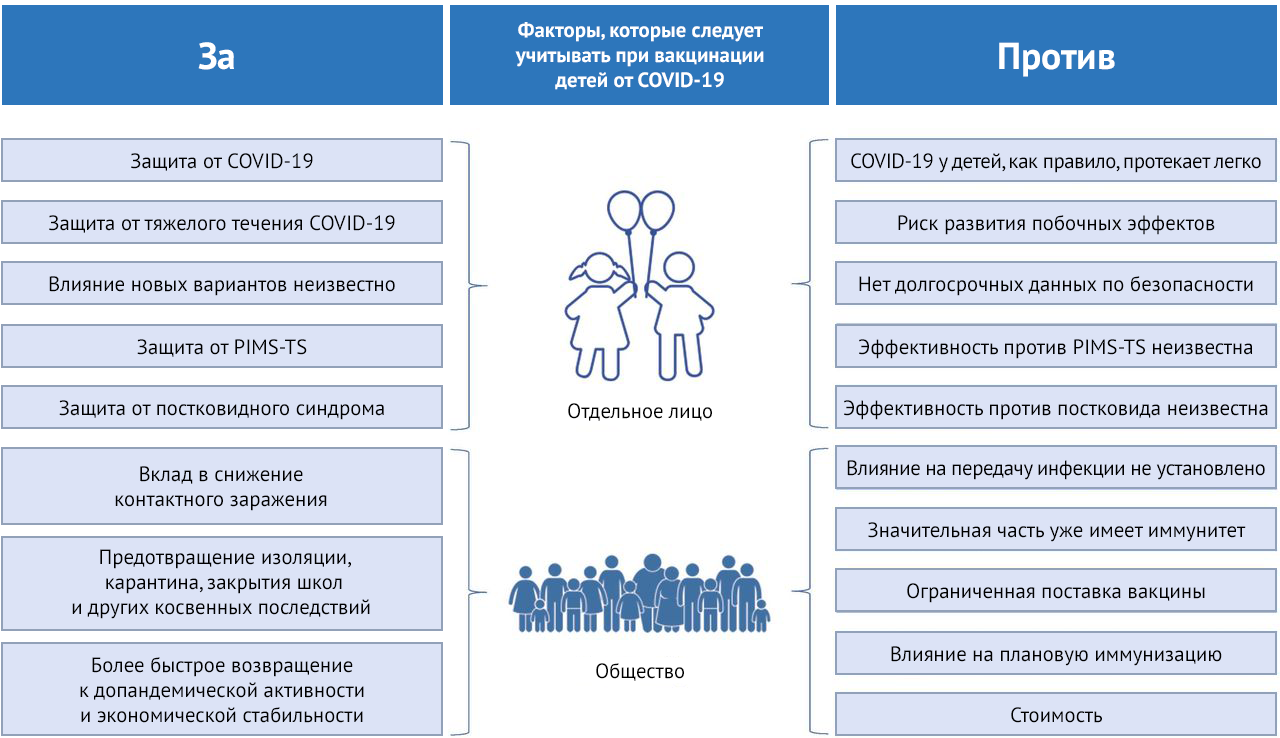
Рисунок 1 | Факторы, которые следует учитывать при вакцинации детей от COVID-19
Риск тяжелого течения коронавирусной инфекции у здоровых детей намного ниже, чем у взрослых [1–10]. Поэтому два поздних осложнения данного заболевания, описанные ниже, могут вызывать большую тревогу в этой возрастной группе. Первое — детский воспалительный мультисистемный синдром, временно связанный с SARS-CoV-2 (PIMS-TS), также известный как мультисистемный воспалительный синдром у детей, — иммуноопосредованное заболевание, которое возникает у некоторых детей через 2–6 недель после заражения SARS-CoV–2 [11–20]. Второе — постковидный синдром — гетерогенная группа состояний, для которых характерно длительное сохранение симптомов после перенесенной инфекции [21].
Помимо потенциальных поздних осложнений, другие соображения при принятии решения о политике вакцинации COVID-19 для детей включают безопасность (как общие реакции, так и редкие серьезные побочные эффекты), факторы на уровне населения, такие как снижение передачи инфекции в популяции, вакцинация и ее стоимость, предотвращение введения карантина, закрытие школ и другие меры изоляции, а также потенциальное воздействие на программы регулярной иммунизации.
В настоящем обзоре авторы не выступают за или против вакцинации детей
против COVID-19, а излагают факты, которые следует учитывать,
подчеркивая сложность политических решений по вакцинации против COVID-19
в этой возрастной группе.
Преимущества и риски вакцинации детей от COVID-19
Основной вопрос для внедрения любой вакцины заключается в следующем: перевешивают ли преимущества вакцинации для предотвращения вреда от болезни любые известные потенциальные риски, связанные с этой вакцинацией? На сегодняшний день доказано, что две вакцины от COVID-19 эффективны для детей в возрасте 12–17 лет; впоследствии они были одобрены для экстренного применения и рекомендованы для иммунизации данной возрастной группы во многих странах [22–26].
В настоящее время обе вакцины оцениваются у детей в возрасте от шести месяцев до 12 лет, и, вероятно, для этой возрастной группы в ближайшее время также будет запрошено разрешение. Тем не менее, испытания вакцины COVID-19 среди подростков на сегодняшний день включают менее 4000 участников и должным образом сосредоточены на эффективности, иммуногенности и частоте побочных реакций [25, 26]. В ходе фазы II/III испытаний у детей в возрасте 5–12 лет недавно сообщалось, что вакцина на основе матричной РНК (мРНК) была безопасной, хорошо переносимой и индуцировала образование устойчивых нейтрализующих антител [27]. Результаты того же исследования у детей в возрасте до пяти лет ожидаются к концу 2021 года. При таких размерах выборки трудно обнаружить редкие побочные эффекты, и они часто проявляются только после широкомасштабного применения. Вне клинических испытаний были вакцинированы миллионы подростков в возрасте от 12 до 18 лет, включая 13 миллионов в США [28]. Аргументы «за» и «против» вакцинации детей от COVID-19 продемонстрированы в таблице 1.
Потенциальные преимущества вакцинации детей
Защита от COVID-19
COVID-19, как правило, в детском возрасте протекает легко, и в госпитализации нуждаются менее 2 % детей с симптомами [1–10]. Частота поступления госпитализированных детей в реанимацию колеблется от 2 % до 13 % [1, 7, 8, 29, 30]. В некоторых американских исследованиях говорится о более высоких показателях (от 10–25 % [31, 32] до 33 % [33, 34]). Однако эти цифры часто включают детей, госпитализированных с COVID-19, а не вследствие COVID-19, и поэтому степень тяжести в этих случаях завышена. У детей и подростков риск смерти от инфекции SARS-CoV-2 составляет 0,005 % [35], а у тех, кто госпитализирован с COVID-19, — 0–0,7 % [1, 7, 8, 29, 30, 33, 34].
Однако, опять же, эти цифры часто включают детей, умерших c SARS-CoV-2 в качестве сопутствующего заболевания, а не из-за самой инфекции (недавнее популяционное исследование показало, что только 41 % случаев смерти детей, о которых сообщалось, что они произошли в результате инфекции SARS-CoV-2, были вызваны COVID-19) [35]. Поэтому профилактика инфекции SARS-CoV-2 не является столь веским аргументом в пользу вакцинации всех здоровых детей, как в случае взрослых. Тем не менее, ситуация может измениться, если появятся новые штаммы, которые вызывают более тяжелое заболевание у условно здоровых детей.
На данный момент существует недостаточно данных для оценки риска развития миокардита у детей и подростков с COVID-19, хотя в одном американском отчете предполагается риск величиной 876 случаев на 1 000 000 [36]. В другом исследовании сообщалось о вариабельном соотношении риска развития миокардита у пациентов с COVID-19 по сравнению с пациентами без COVID-19, равном 36,8 у детей младше 16 лет и 7,4 — у подростков в возрасте 16–24 лет [37]. В третьем исследовании говорится о 8,2-кратном увеличении числа случаев госпитализации с миокардитом, но среди 1371 пациента (дети и подростки младше 18 лет) случаев инфицирования COVID-19 не было [38]. Информация о прогрессировании миокардита на фоне инфекции SARS-CoV-2 (например, развитие фиброза), в настоящее время отсутствует.
В США с появлением более контагиозного варианта дельта недавний рост частоты инфицирования у детей привел к переполненности больниц и отделений интенсивной терапии [39]. Для госпитализированных детей показатели поступления в отделение интенсивной терапии и смертности в настоящее время стабильны на уровне 23 % и 0,4–1,8 % соответственно [29, 30]. Следует отметить, что это произошло в условиях низкого охвата вакцинацией взрослого населения, а также ввиду несоблюдения профилактических мер. Нет сведений, указывающих на возрастание тяжести COVID-19 у детей с тех пор, как дельта-вариант стал доминирующим.
В настоящее время вакцины против COVID-19 имеют разрешение на экстренное применение только у детей в возрасте от 12 до 16 лет и предназначены для устранения жизнеугрожающих состояний. Было установлено, что если дети не подвержены высокому риску тяжелого COVID-19 из-за наличия основного заболевания, неясно, перевешивают ли преимущества риски в этой возрастной группе, так что следует ожидать одобрения в рамках стандартного процесса регулирования [40].
Есть веские причины рассматривать возможность проведения вакцинации детей и подростков с более высоким риском госпитализации или тяжелого течения заболевания в результате инфекции SARS-CoV-2, поскольку в их случае риск вреда от вакцинации оценивается как более низкий, чем риск вреда от самой инфекции. В этот список входят дети с неврологическими нарушениями, синдромом Дауна, иммунодефицитом, злокачественными новообразованиями, некоторыми сердечными, респираторными и почечными заболеваниями, ожирением и плохо контролируемым диабетом [41].
Низкий риск госпитализации и смерти от COVID-19, возможно, не является убедительным аргументом против вакцинации, поскольку риск аналогичен или даже выше, чем при других заболеваниях, против которых регулярно проводятся вакцинации, например, ветряная оспа, краснуха, гепатит А и грипп [42]. Кроме того, если инфицирована большая часть детей, то даже очень низкая встречаемость тяжелого заболевания также может привести к высокому абсолютному количеству случаев. К тому же, странах с низким/средним уровнем дохода (СНСД) COVID-19 может сильнее сказаться на здоровье детей из-за сопутствующих заболеваний, влияющих на иммунитет, включая диарею, лихорадку денге, туберкулез, недоедание, задержку роста и анемию [33].
Аналогичным образом, в странах с высоким уровнем дохода дети из малообеспеченных семей и групп этнических меньшинств чаще заражаются SARS-CoV-2, что может быть связано с большей вероятностью проживания с непривитыми взрослыми или в многопоколенных и переполненных семьях [43, 44]. Также сообщалось, что у этих детей более тяжелое течение инфекции и они чаще страдают от PIMS-TS [45–47].
Защита от PIMS-TS
Риск развития PIMS-TS является низким и затрагивает менее 0,1 % детей, инфицированных SARS CoV-2. Хотя до 70 % детей с PIMS-TS поступают в отделения интенсивной терапии [48, 49], почти все пациенты выздоравливают без осложнений [11–20, 48, 50, 51]. Сообщается, что от 79 % до 100 % сердечных нарушений проходят в течение 14–30 дней после выписки из больницы [48, 52, 53]. Через шесть месяцев после выписки 96 % детей имеют нормальную эхокардиограмму, а почечные, гематологические, отоларингологические и неврологические нарушения устраняются в значительной степени [45].
Однако поздние осложнения от PIMS-TS остаются неопределенными, и уровень смертности оценивается в 1–2 % [48, 49]. На сегодняшний день нет данных о том, предотвращает ли вакцинация PIMS-TS: хотя, защищая от инфекции SARS-CoV-2, она вполне может также предотвратить постинфекционные последствия; чтобы это подтвердить, необходимы дальнейшие исследования. Поскольку патогенез PIMS-TS остается неясным, существует также гипотетический риск того, что антитела, индуцированные вакцинацией COVID-19, могут вызвать PIMS-TS, хотя на сегодняшний день доказательств этого нет.
Защита от постковидного синдрома
Хотя вакцинация в определенной степени предотвращает заражение SARS-CoV-2 и, как предполагается, развитие стойких симптомов после инфекции, для точного определения частоты проявления постковидного синдрома у детей требуется больше информации [21]. Существующие на сегодняшний день исследования сообщают о распространенности в диапазоне от 1,2 % до 66 % [54–64]. Однако большинство из этих исследований имеют существенные ограничения, в том числе отсутствие четкого определения случаев заболевания, отсутствие контрольной группы, включение детей без лабораторно подтвержденной инфекции SARS-CoV-2, последующее наблюдение в произвольные моменты времени и большое число пациентов с отсутствием клинического ответа [54–63, 65–68].
Из пяти проведенных на сегодняшний день исследований, включавших контрольные группы [55, 59, 61, 65], в двух не было обнаружено различий в распространенности стойких симптомов между инфицированными и неинфицированными детьми [61, 65]. Это подчеркивает сложность разграничения симптомов, вызванных COVID-19, и симптомов, связанных с другими факторами, обусловленными пандемией, такими как изоляция и закрытие школ. Три исследования, в которых была показана разница, имели существенные ограничения, в том числе потенциальную предвзятость при отборе из-за высокого числа пациентов с отсутствием клинического ответа, что могло привести к переоценке риска развития постковидного синдрома [55, 59].
Предупреждение контактного заражения
Еще одно преимущество вакцинации детей заключается в том, что она помогает уменьшить передачу инфекции и тем самым снизить количество тяжелых случаев заболевания у взрослых, а также риск появления новых вариантов вируса. Вакцины против COVID-19 не только снижают заболеваемость, но и уменьшают уровень инфицирования. Первоначальные исследования показали, что, заразившись, вакцинированные люди с меньшей вероятностью передают вирус из-за снижения вирусной нагрузки и продолжительности вирусовыделения [69, 70] и, как следствие, передача от вакцинированного человека к членам семьи значительно ослабляется [71] (по данным одного исследования [69], на 50 %). Однако более поздние исследования, проведенные с тех пор, как дельта-вариант стал доминирующим, показывают сходные вирусные нагрузки у вакцинированных и невакцинированных лиц [72–75].
Дети, в том числе младенцы, также могут передавать SARS CoV-2 [76]. Тем не менее, несмотря на то, что передача в школах может способствовать распространению SARS-CoV-2 [77], уровень передачи в образовательных учреждениях низкий, и случаи заболевания чаще касаются взрослых [78–81]. Риск заражения в школах сильно коррелирует с уровнем инфицирования местных жителей, который можно снизить путем вакцинации старших возрастных групп. Тем не менее, риск передачи инфекции в разных возрастных группах при разных условиях может измениться с появлением новых вызывающих беспокойство вариантов вируса.
В случае дельта-варианта было высказано предположение, что инфицированные, но вакцинированные полной дозой лица с такой же вероятностью передадут SARS-CoV-2, как и инфицированные невакцинированные лица, хотя выделение вируса будет активно происходить в течение более короткого срока [82, 83]. Однако последние данные из Австралии свидетельствуют о низком риске передачи инфекции в образовательных учреждениях при наличии мер защиты — даже в случае дельта-варианта (коэффициент передачи от взрослых детям составил 8 %, от детей взрослым — 1,3 % и между детьми — 1,8 %) [84].
Ранее во время пандемии сообщалось, что случаи носительства в семьях чаще встречались у родителей или подростков, а не у маленьких детей [6, 85–87]. Однако одно исследование показывает, что дети и подростки с большей долей вероятности заражают других [88]. В другом исследовании сообщалось, что передача инфекции в семьях чаще происходила от детей в возрасте до трех лет, чем от подростков в возрасте 14–17 лет [89]. Однако это может измениться с появлением дельты или других новых вариантов. В популяции с низким числом вакцинированных взрослых инфицированные дети передали дельта-вариант 70 % домочадцев (в 57 % семей заразились все члены) [84].
Тем не менее, как только значительная часть взрослого населения будет вакцинирована, предотвращение передачи инфекции от невакцинированных детей станет менее важным. Существует более веский аргумент в пользу вакцинации детей и подростков, живущих с лицами с ослабленными иммунитетом или с другими членами семьи, которые входят в группу высокого риска, не только для защиты последних, но и для улучшения психического здоровья первых.
Другое предположение состоит в том, что, как только SARS-CoV-2 станет одним из возбудителей сезонных ОРВИ, первичная инфекция SARS-CoV-2 в раннем детстве, когда COVID-19 протекает в легкой форме с последующим усилением в результате продолжающегося воздействия в более старшем возрасте, может привести к формированию популяционного иммунитета, как это наблюдается при обычных циркулирующих коронавирусах, и это более эффективно, чем массовая иммунизация [90].
Предотвращение косвенного вреда (на уровне популяции)
Вакцинация детей и подростков может помочь уменьшить косвенный вред, обусловленный карантином, изоляцией, повторяющимися тестированиями, отстранением от занятий и закрытием школ, а также другими политическими мерами, направленными на снижение передачи инфекции среди населения; но степень, в которой массовая вакцинация необходима для достижения этой цели, остается неясной. Кроме того, если смыслом изоляции и закрытия школ является защита взрослых, дополнительная выгода от вакцинации детей будет минимальной, как только большинство взрослых будут защищены. Еще одним аргументом является возможность того, что вакцинация может стать обязательным требованием для детей при поездках за границу.
Потенциальные риски при вакцинации детей
Риск развития побочных эффектов
Как и в случае с любой вакциной, вакцинация против COVID-19 сопряжена с возникновением редких побочных эффектов. В последнее время вызывает опасения развитие миокардита или перикардита после введения мРНК-вакцины [91, 92], особенно у подростков мужского пола (исследования сообщают о 6,3–6,7 случаях на 100 000 вторых доз вакцины у мальчиков в возрасте 12–17 лет [91, 93] и 15,1 случаях на 100 000 вторых доз вакцины у юношей в возрасте 16–19 лет [94]).
В другом исследовании сообщалось о частоте 10,7 случаев на 100 000 человек среди лиц мужского пола в возрасте 16–29 лет [95]. Примерно 6 % пациентов нуждались в интенсивной терапии [96]. Однако большинство из них выздоровело без развития осложнений (у 86 % симптомы исчезли в среднем через 35 дней) [97, 98]. Важно отметить, что даже в этой возрастной группе, согласно недавним сообщениям, риск развития COVID-19-ассоциированного миокардита выше.
Также необходимо учитывать риск тромбоза после введения вирусной векторной вакцины, который изредка наблюдается у взрослых. Риск тромбообразования у детей или подростков меньше [99], и на сегодняшний день в этой возрастной группе не зарегистрировано ни одного случая. Однако необходимы дополнительные данные относительно детей, поскольку считается, что патогенез, лежащий в основе тромбоза, связанного с вакцинами против COVID-19, отличается от патогенеза тромбозов другой этиологии (застой крови и противозачаточные таблетки). Поскольку тромботические явления либо не наблюдались, либо, по-видимому, очень редки в Азии, Африке и Латинской Америке, некоторые страны рассматривают такие вакцины в качестве варианта защиты. Потенциальный риск того, что вакцины против COVID-19 вызовут PIMS-TS, был повышен, но на сегодняшний день сообщений об этом нет [100].
Долгосрочные данные по безопасности
Еще одним фактором является отсутствие долгосрочных данных о безопасности. Необходимо более длительное наблюдение за пациентами с миокардитом, чтобы исключить любую возможность фиброза миокарда и связанного с ним риска дисфункции или аритмии. Два исследования показали высокую распространенность позднего повышенного накопления гадолиния на МРТ у пациентов, страдающих поствакцинальным миокардитом [97, 101]. Необходимы дальнейшие исследования, чтобы установить, проходит ли это состояние или же переходит в фиброз. Как обсуждалось выше, информация об этом риске также необходима для миокардита, вызванного инфекцией SARS-CoV-2.
Хотя большинство побочных эффектов вакцинации возникают в скором времени после введения вакцины, любые непредвиденные последствия могут подорвать доверие к вакцине и снизить показатели вакцинации против других болезней [102].
Поставка вакцины
Еще один фактор, который следует учитывать — существующие в настоящее время ограничения поставки вакцины против COVID-19 в мире . На сегодняшний день многие СНСД смогли вакцинировать лишь менее 5 % своего населения, несмотря на программу COVAX. На данном этапе имеющиеся средства лучше использовать для вакцинации взрослых со значимым риском развития тяжелой формы COVID-19 и смерти, включая медицинских работников [103]. Другим соображением является более высокая иммуногенность мРНК-вакцин у детей, что означает, что введения одной дозы или вакцинации более низкой дозой может быть достаточно для защиты этой возрастной группы [25]. С другой стороны, инфраструктура для расширения производства вакцин против COVID-19 уже существует, и были намечены стратегии увеличения глобальных поставок [104].
Стоимость
Соотношение затрат и выгод от вакцинации против COVID-19 у детей выше, поскольку риски госпитализации в отделение интенсивной терапии или смерти у детей слишком низкие. Однако появление новых вариантов может изменить ситуацию, если эти варианты будут вызывать более частые или тяжелые заболевания у детей [105]. Стоимость вакцинации также должна быть сбалансирована с сокращением контактного заражения, которое может быть достигнуто путем вакцинации детей, что позволит быстрее вернуться к допандемийной экономической стабильности с соответствующими выгодами.
Другие программы по иммунизации
Из-за пандемии рутинные программы иммунизации детей и подростков были сорваны [106, 107]. Реализация универсальной программы вакцинации против COVID-19 для этих возрастных групп может привести к дальнейшим задержкам из-за использования имеющихся ресурсов и персонала для доставки. Это, в свою очередь, может нанести вред детям, приводя к увеличению числа случаев инфекций и заболеваний, которые можно предотвратить с помощью вакцин, — таких как рак шейки матки, менингит, корь и коклюш.
Заключение
Таким образом, вакцинация всех здоровых детей от COVID-19 является
более сложной задачей, чем вакцинация взрослых, поскольку соотношение
рисков и преимуществ лабильное. Если у детей и вакцинированных взрослых
COVID-19 протекает легко, возможно, вакцинировать всех детей не
потребуется [90, 108]. Кроме того, важно отдельно рассматривать разные
возрастные группы; соотношение риска и пользы от вакцинации,
по-видимому, будет различным у младенцев, маленьких детей и подростков.
Детей в возрасте до пяти лет, вероятно, следует рассматривать
отдельно от детей в возрасте 5–11 лет. Постоянный мониторинг тяжести
заболевания во всех возрастных группах имеет решающее значение. Если
вариант, вызывающий беспокойство, у детей проявляется с повышенной
степенью тяжести (как, например, в случае с MERS-CoV), это изменит
соотношение риска и пользы [90].
В СНСД, где риск тяжелого течения коронавирусной инфекции у детского населения выше в результате сопутствующих заболеваний, может быть больше аргументов для вакцинации детей. Вариантом для этой возрастной группы может быть схема введения одной дозы (как сейчас рекомендуется в Великобритании и Норвегии) [109, 110] или вакцинация в уменьшенных дозах; это также может снизить риск миокардита с помощью второй дозы мРНК-вакцин. Хотя массовая вакцинация против COVID-19 людей всех возрастов, включая детей в возрасте до 12 лет, может стать повсевместным подходом, в настоящее время представляется разумным объективно оценивать риски и преимущества и действовать осторожно.





