Введение
Неспецифическая интерстициальная пневмония (НСИП) — болезнь-загадка. Взять хотя бы название. Уже само слово «неспецифическая» задает тон — практически полное отсутствие каких-либо патогномоничных черт в клинической картине, результатах инструментальных и лабораторных методов исследований. Это способно поставить в тупик даже опытных специалистов. НСИП может быть как самостоятельной нозологией, так и следствием ряда внешних и внутренних факторов. Способна как быстро отступать под действием правильно подобранной терапии, так и становиться причиной гибели пациентов.
Более того, само слово «пневмония» может сбить с толку. Обычно под пневмонией мы понимаем острое состояние, поражение паренхимы легкого инфекционной этиологии (чаще бактериальной) с целым рядом привычных нам признаков: лихорадкой, ознобами, кашлем с гнойной мокротой, лейкоцитозом в периферической крови. А здесь, при НСИП, ни высокой лихорадки, ни гнойной мокроты, никаких признаков острого состояния. Медленно, постепенно развивающаяся одышка, сухой кашель, иногда субфебрилитет. Совершенно иная картина.
1. НСИП и другие интерстициальные пневмонии
Вообще, группа интерстициальных пневмоний (ИП) представляет из себя совокупность заболеваний, общей чертой которых является разрастание соединительной ткани в паренхиме легких на той или иной стадии болезни. Поражаются межальвеолярные перегородки, внутри- и междольковые септы. Утолщение этих структур приводит к снижению способности паренхимы к диффузии газов через альвеолярно-капиллярную мембрану и, как правило, к нарушению нормальной архитектоники легочной ткани. Всё это приводит к развитию одышки, появлению объективных признаков гипоксии (пальцы в виде барабанных палочек, цианоз). Ряд интерстициальных пневмоний имеет острое и подострое течение, вызывая бурную клиническую симптоматику с развитием острой дыхательной недостаточности (острая интерстициальная пневмония). Другие же, наоборот, имеют длительное, измеряемое в годах течение с минимальной выраженностью клинических проявлений.
Для того, чтобы научиться различать между собой интерстициальные пневмонии, ученым-исследователям понадобились годы работы, которые проходили в сопоставлениях клинических картин и КТ-паттернов с гистологическими материалами. И по настоящий день подавляющее большинство интерстициальных пневмоний требует биопсии для постановки окончательного диагноза, ведь иногда гистологическая картина — единственное, чем отличны друг от друга две таких «пневмонии».
Говоря о неспецифической интерстициальной пневмонии, необходимо различать паттерн НСИП (гистология, КТ) и НСИП как самостоятельное заболевание. В первом случае, интерстициальная пневмония — «узор», «рисунок» поражения паренхимы, рентгенологическое (и гистологическое) проявление болезни легочной ткани уточненной этиологии. Причинами развития паттерна НСИП могут быть: а) системные заболевания соединительной ткани — системный склероз (она же системная склеродермия), синдром Шегрена, системная красная волчанка, полимиозит-дерматомиозит, б) лекарственные поражения паренхимы легких, в) гиперчувствительный пневмонит, г) болезнь «трансплантат против хозяина», д) ВИЧ-инфекция. Кстати, именно НСИП — наиболее часто встречающийся паттерн вторичного поражения паренхимы легких.
Во втором случае, когда рассматривается НСИП как нозология, болезнь носит идиопатический характер. К слову, НСИП — вторая по частоте, после идиопатического легочного фиброза (ИЛФ), интерстициальная пневмония. Поскольку именно гистологическая картина остается максимально достоверным способом различения интерстициальных пневмоний, начнем свой разбор именно с неё.
2. Гистология
Если говорить максимально кратко, то наиболее типичным, классическим морфологическим паттерном НСИП является гомогенность хронического интерстициального воспаления и/или интерстициального фиброза межальвеолярных перегородок, почти/совсем не нарушающих архитектонику легочной паренхимы.
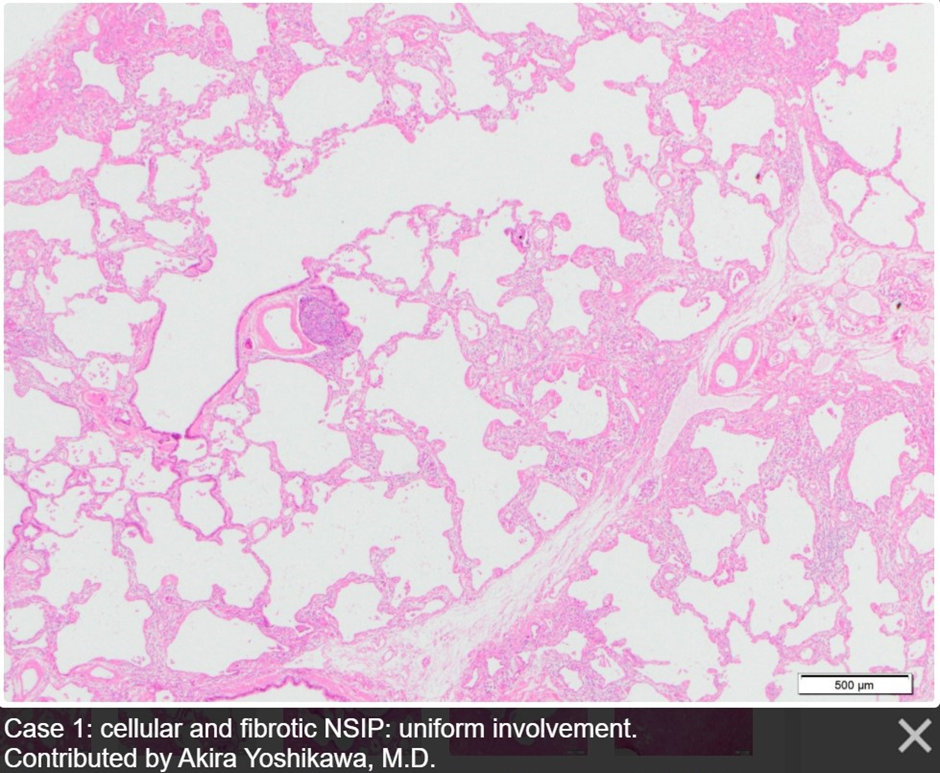
Рисунок 1. Смешанный паттерн НСИП. Утолщение межальвеолярных перегородок: клеточная инфильтрация и фиброз. Источник
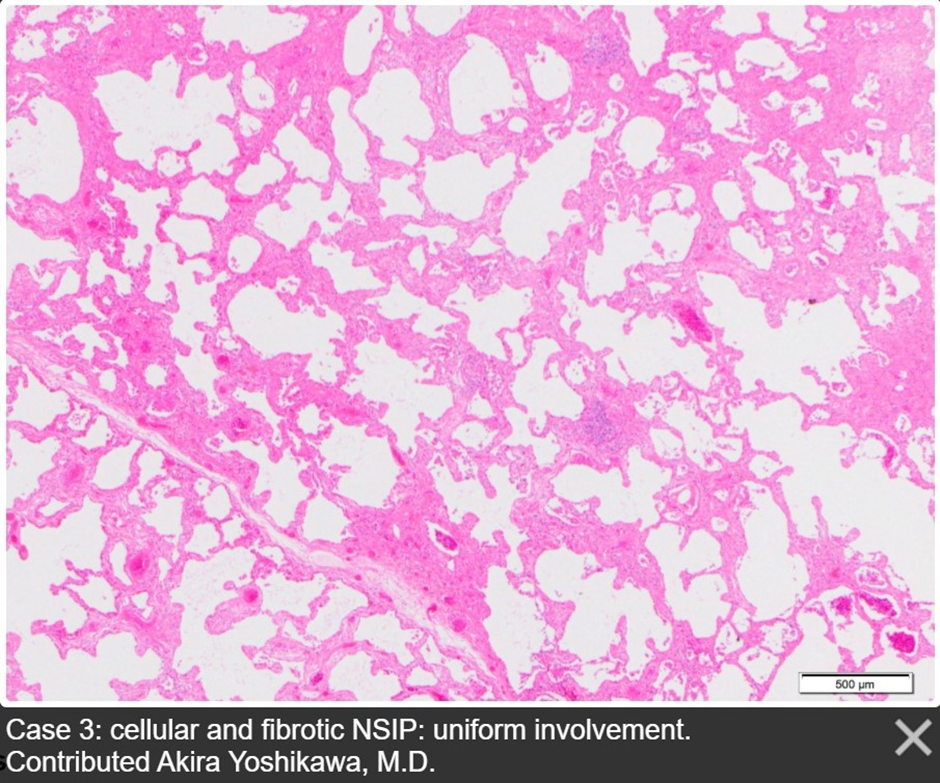
Рисунок 2. Фибротическая НСИП: фиброз интерстициального пространства без значимого нарушения лёгочной архитектоники. Источник
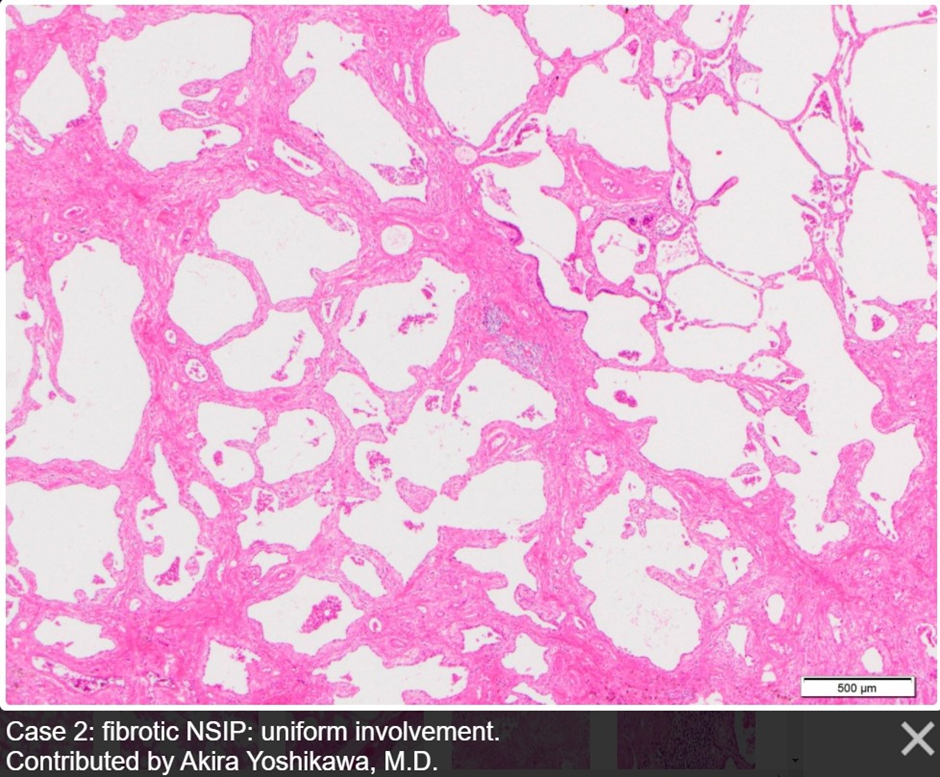
Рисунок 3. Смешанный паттерн НСИП. Источник
И хроническое интерстициальное воспаление, и интерстициальный фиброз морфологически представлены утолщением межальвеолярных перегородок. Фактически — это главный гистологический признак НСИП (рисунки 1-3). Только в первом случае утолщение является следствием лимфоплазмоцитарной инфильтрации этих самых перегородок, а во втором — разрастания в их толще соединительнотканных волокон. Разделение этих патологических картин стало основой классификации НСИП, не только ввиду различия протекающих процессов, но и ввиду значительного влияния на прогноз течения болезни. Клеточная НСИП (та, что проявляется инфильтрацией), как правило, склонна к хорошему ответу на терапию системными кортикостероидами и цитостатиками, зачастую исчезая бесследно. С фиброзной (или фиброзирующей) НСИП совершенно другая история. Чем больше фиброзной ткани наблюдает морфолог, тем менее эффективна терапия и тем более суров прогноз пациента.
Под «гомогенностью» при НСИП понимают два аспекта гистологической картины. Во-первых, это пространственная гомогенность, которая выражается в отсутствии резкого отграничения, своеобразной демаркационной линии между участками поражения и нормальной паренхимы — оба сегмента как бы плавно переходят из одного в другой, что обусловливает отсутствие грубого нарушения структуры ткани. Во-вторых, это временная гомогенность, которая проявляется отсутствием фокусов фибробластов и «медовых сот» — признаков двух последовательных стадий развития фибротического процесса: активной пролиферации и уже выраженного нарушения архитектоники легочной ткани вследствие фиброза соответственно. Характерно же, напротив, более-менее равномерное разрастание волокнистой соединительной ткани вдоль альвеолярных стенок с сохранением структуры паренхимы.
Для контраста, возьмём идиопатический легочный фиброз (ИЛФ) и его гистологический паттерн, обычную интерстициальную пневмонию (ОИП). Когда мы говорим об ОИП, то ключевыми понятиями гистологической картины будут, напротив, пространственная и временная гетерогенности. То бишь, всё с точностью до наоборот. Под пространственной гетерогенностью понимают наличие резкой границы между участками поражения и сохраненной, нетронутой патологическим процессом паренхимы. Под временной же — наблюдаемую стадийность фиброзных процессов: уже давний, «зрелый» фиброз, характеризующийся участками сформировавшихся «медовых сот», сочетается в пределах одного микропрепарата с молодыми очагами активных фибробластов. В целом, ОИП (обычная интерстициальная пневмония), несмотря на присутствие очагов фибробластов, представляет собой выраженный фиброз легочной ткани, конечную стадию фибротического процесса (рисунки 4-6).
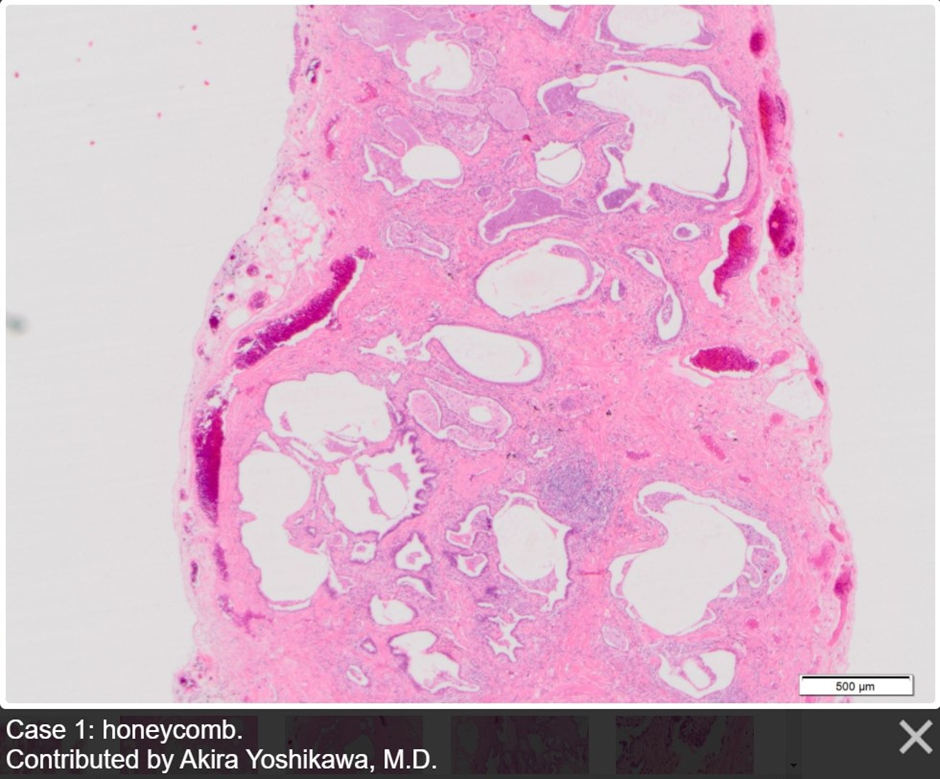
Рисунок 4. Гистологический паттерн обычной интерстициальной пневмонии: выраженное нарушение архитектоники легочной паренхимы. Множество «сот». Источник
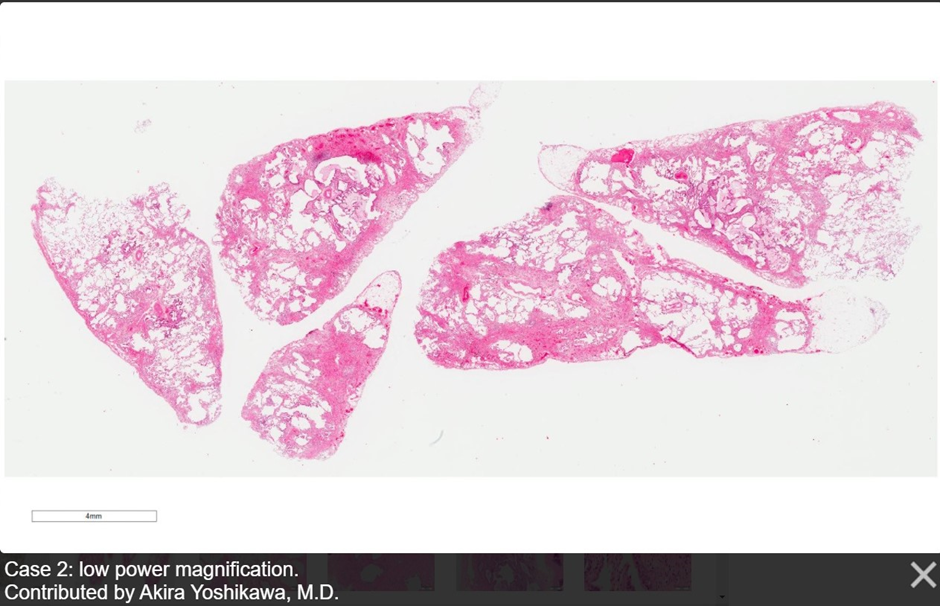
Рисунок 5. ОИП на малом увеличении. Источник
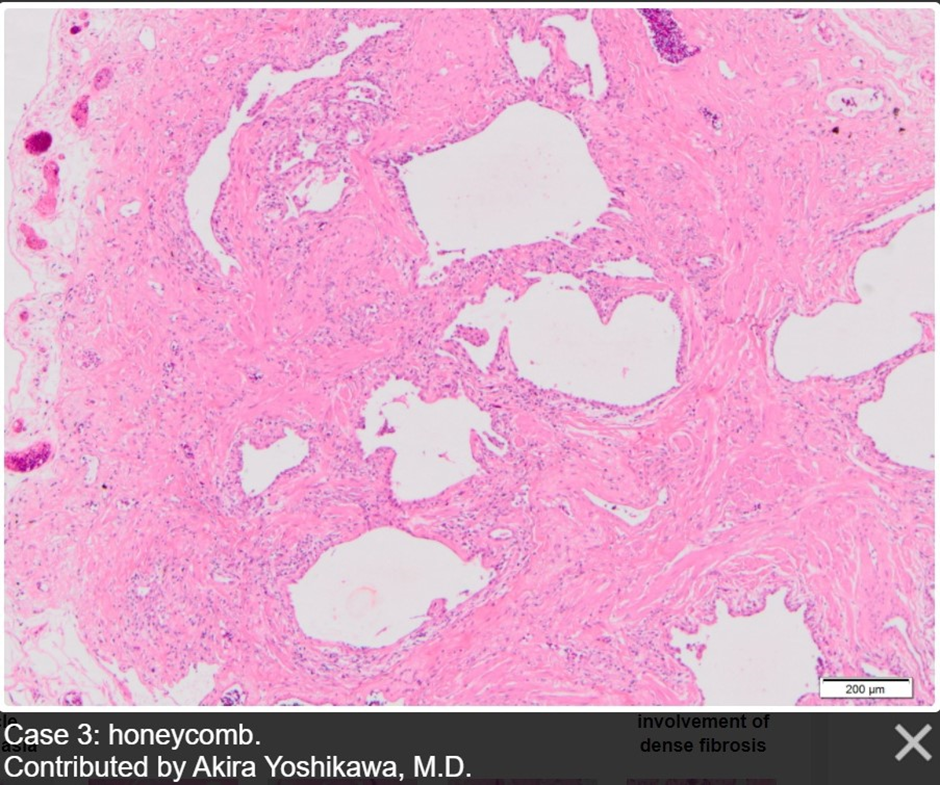
Рисунок 6. Гистологический паттерн обычной интерстициальной пневмонии: выраженное нарушение архитектоники легочной паренхимы. Видны «соты». Источник
Кстати, здесь мы подходим к одному очень интересному наблюдению — фиброз при прогрессировании, неблагоприятном течении НСИП, рентгенологически и гистологически может быть практически неотличим от ОИП. Кроме того, описан ряд случаев, когда биопсия, полученная из разных участков легочной ткани, показывала и ОИП, и НСИП у одного и того же пациента. Отсюда сразу возникает ряд закономерных вопросов: являются ли ОИП (а вернее, ИЛФ) и НСИП самостоятельными нозологическими единицами? Или, может быть, они — лишь цепочка сменяющих друг друга паттернов поражения? То есть, вполне возможен такой ряд следующих друг за другом гистологических паттернов: клеточная НСИП — фиброзная НСИП — ОИП.
В то же время специалисты не торопятся объединять эти два состояния в одну нозологию, и причиной тому слишком различный прогноз для пациентов. НСИП имеет не в пример более благоприятное течение, даже фиброзный вариант которой предполагает значительно более высокую продолжительность жизни в сравнении с ИЛФ, не говоря уже о клеточном, способном полностью разрешиться на правильно подобранной терапии. Так что, с клинической точки зрения разделение данных состояний абсолютно оправдано и будет, как нам кажется, сохраняться и впредь.
3. Патогенез
В настоящий момент в патогенезе интерстициальных пневмоний в целом, и НСИП в частности, гораздо больше вопросов, нежели готовых ответов.
Считается, что у пациентов с интерстициальными пневмониями в какой-то момент пролиферативные процессы перестают выполнять репаративную функцию и становятся главной угрозой для структуры и функции пораженных легких. Основное же различие между интерстициальными пневмониями состоит, во многом, в скорости прогрессирования фиброзных изменений, что и определяет прогноз пациента.
Собственно, островок ясности на этом заканчивается, далее открывается бескрайнее море вопросов.
Почему при схожести типовых патологических процессов (альтерация, пролиферация) настолько различно течение интерстициальных пневмоний? Что является предиктором развития того или иного паттерна поражения? Почему в одном случае пациент дает довольно неплохой ответ на терапию стероидами (НСИП), а в другом — подобное лечение скорее вредит, нежели помогает (ИЛФ)?
В то время как первые два вопроса остаются предметом дискуссий и продолжающихся научных поисков, третий начинает проясняться.
Для того, чтобы получить ответ на него, обратимся к ряду фактов, знание которых помогает пролить свет на природу НСИП. Для начала напомним, что в большинстве случаев, у страдающих смешанными заболеваниями соединительной ткани (СЗСТ) пациентов, в случае вовлечения в патологический процесс паренхимы легких, развивается паттерн НСИП. Обратно этому было показано, что более половины больных, с подтвержденной посредством биопсии НСИП, демонстрировали клинические или лабораторные критерии, которые соответствовали какому бы то ни было СЗСТ. Также в одном из исследований в сыворотке больных НСИП было зафиксировано значительное повышении уровней аутоантител к белку теплового шока-47, аутоантигену, который обнаруживается также в сыворотках пациентов с ревматоидным артритом. Догадливый читатель уже понял, что речь идет об аутоиммунном характере патологического процесса.
Более того, эта теория находит свое подтверждение в ряде исследований, свидетельствующих о важной роли лимфоцитов в патогенезе НСИП. Самой очевидной служит обильная лимфоцитарная инфильтрация межальвеолярных перегородок в полученных от больных гистологических препаратах. Кроме того, в воспалительном процессе была показана ведущая роль Т-хелперов 1 типа, препятствующих активации фибробластов и течению последующих пролиферативных процессов, что, в свою очередь, может объяснять редкость фокусов фибробластов на гистологических препаратах, и, соответственно, более благоприятное течение (медленное прогрессирование фиброза) НСИП в сравнении с ОИП.
Таким образом, на сегодняшний день патогенез НСИП обусловлен аутоиммунным воспалительным процессом.
4. Диагностика НСИП
Ключом к диагностике интерстициальных пневмоний является морфологическое исследование. Биопсия паренхимы лёгкого с последующим заключением опытного врача-патолога — фактически, единственный способ постановки диагноза «с точкой». Но даже в случае гистологически подтвержденного паттерна неспецифической интерстициальной пневмонии, при постановке диагноза требуется максимально полно оценить анамнестические данные, результаты исследования функции внешнего дыхания, данные лабораторных методов исследования, КТ-картину, которые как правило, лишь в своей совокупности помогают приблизиться к пониманию природы заболевания: является ли это поражение первичной НСИП или только следствием каких-то иных процессов.
Типичными клиническими проявлениями НСИП являются кашель и одышка. Симптомы длятся неделями, месяцами и даже годами до постановки диагноза. Одышка нарастает с течением времени, ограничивая привычную физическую активность пациента. Терапия бронходилататорами и ингаляционными стероидами не оказывает существенного влияния на одышку. Возможно развитие системных проявлений: общей слабости, субфебрильной лихорадки, миалгий, артралгий.
Объективные находки скудны. При развитии фиброза аускультативно определяется двусторонняя крепитация по типу velcro (мягкая, нежная, напоминает хруст снега под ногами) над базальными отделами легких. Реже изменение пальцев по типу «барабанных палочек».
Вообще, аускультативно определяемая двусторонняя крепитация в проекции базальных отделов легких (при отсутствии в анамнезе перенесенной двусторонней пневмонии), практически всегда является весьма весомым аргументом в пользу проведения КТ грудной клетки.
Инструментально, при исследовании функции внешнего дыхания, характерен рестриктивный паттерн нарушений, снижение транспорта газов через альвеолярно-капиллярную мембрану (DLCO). Часто — снижение SpO2, нарастающее при физической активности.
В рентгенологической картине НСИП можно выделить четыре наиболее важных симптома: ретикулярные изменения, тракционные бронхоэктазы, уменьшение в объеме нижних долей легких, матовое стекло (рисунки 7-8). Классически, билатеральные изменения по типу матового стекла считаются наиболее важным, наиболее характерным симптомом, на что указывает множество кейс-репортов. В то же время существуют и противоречащие этому данные, в которых было показано доминирование ретикулярных изменений у пациентов с НСИП.
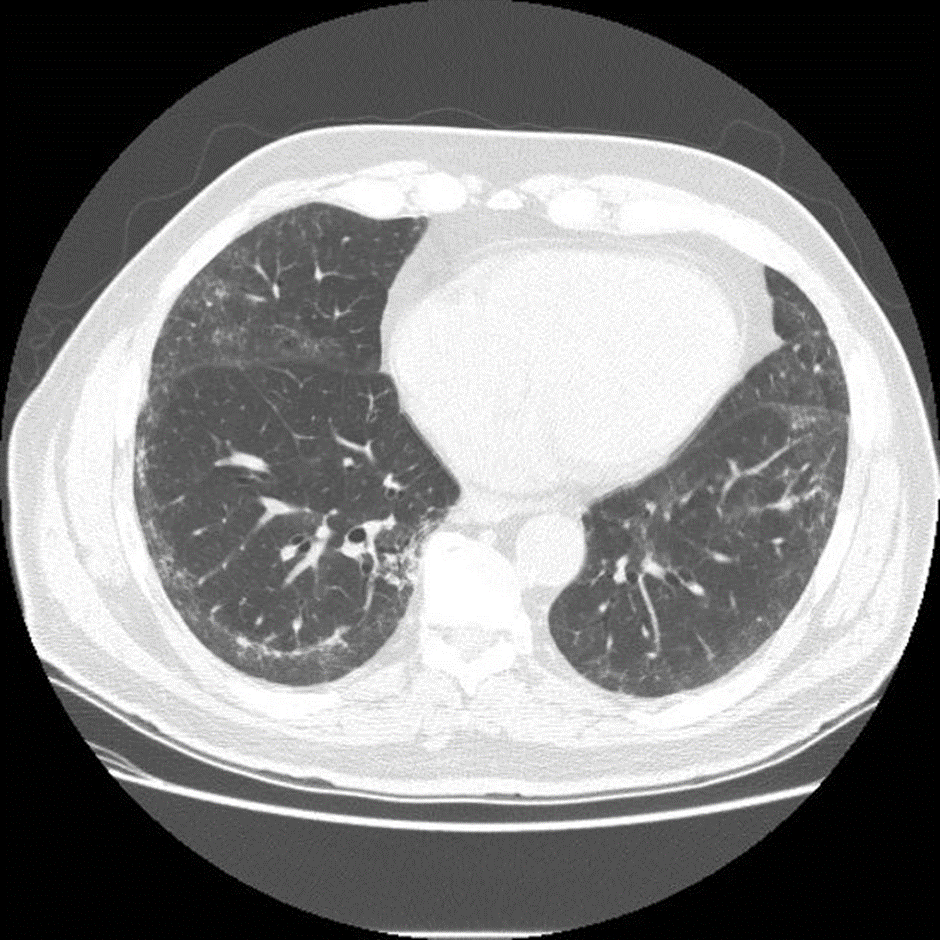
Рисунок 7. НСИП. Двусторонние ретикулярные изменения и участки поражения по типу матового стекла. Симптом subpleural sparing. Источник
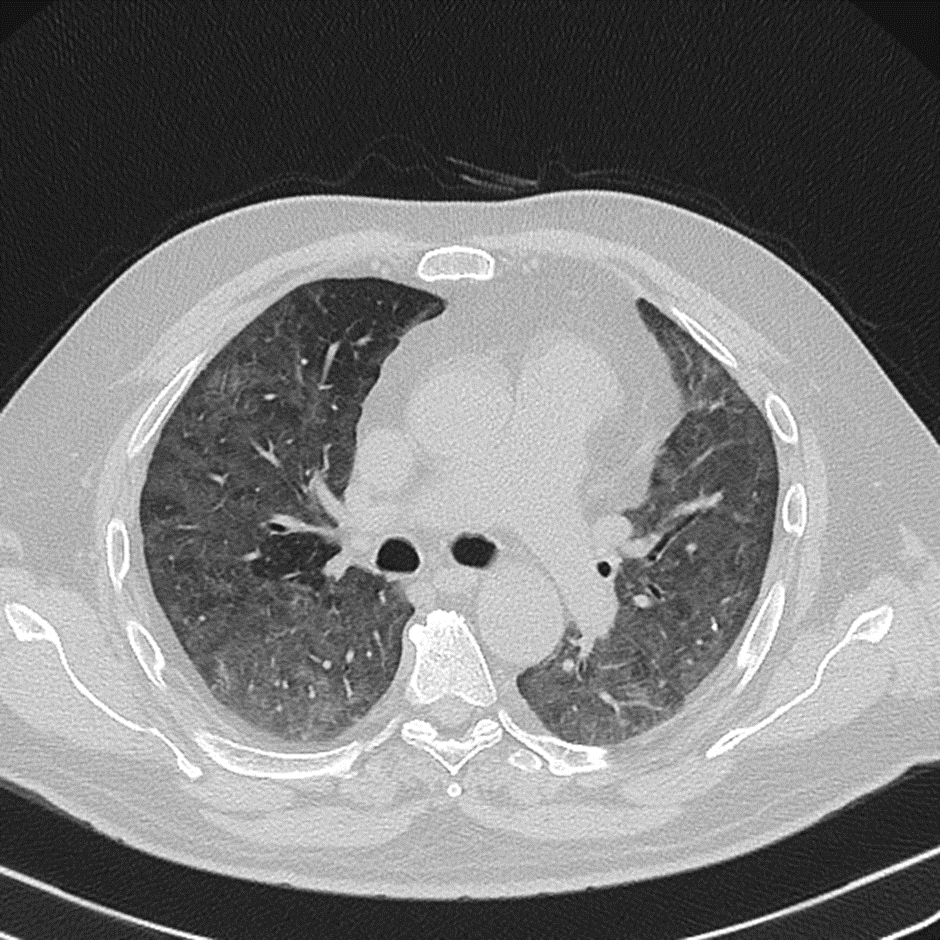
Рисунок 8. НСИП. Диффузное поражение по типу матового стекла. Двусторонние ретикулярные изменения. Источник
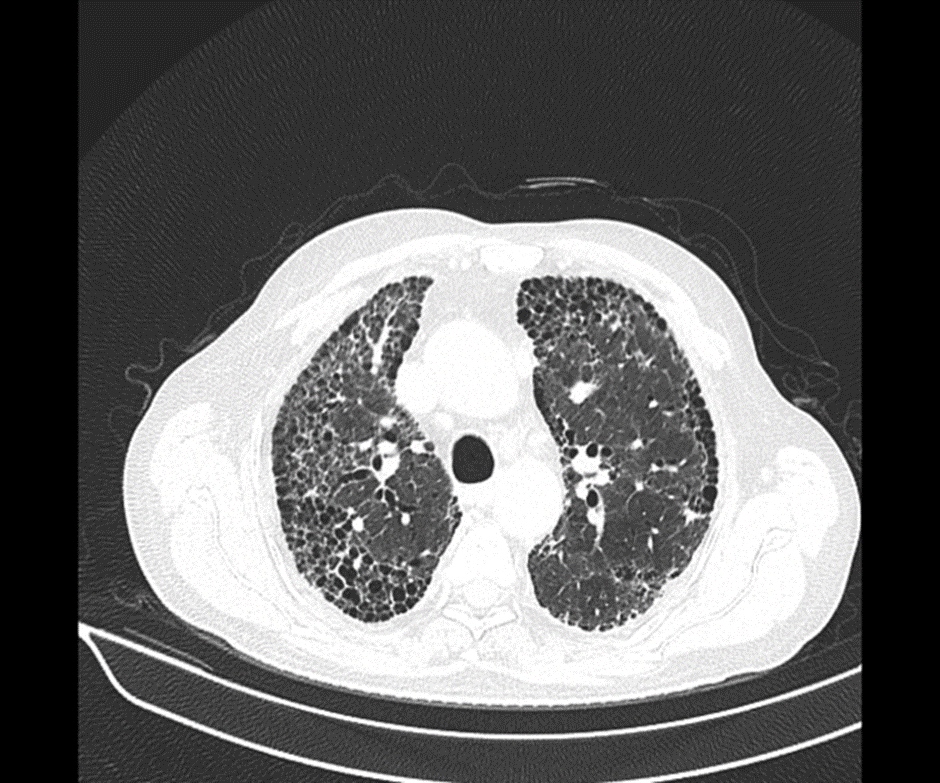
Рисунок 9. Паттерн обычной интерстициальной пневмонии. Двустороннее «сотовое лёгкое». Источник
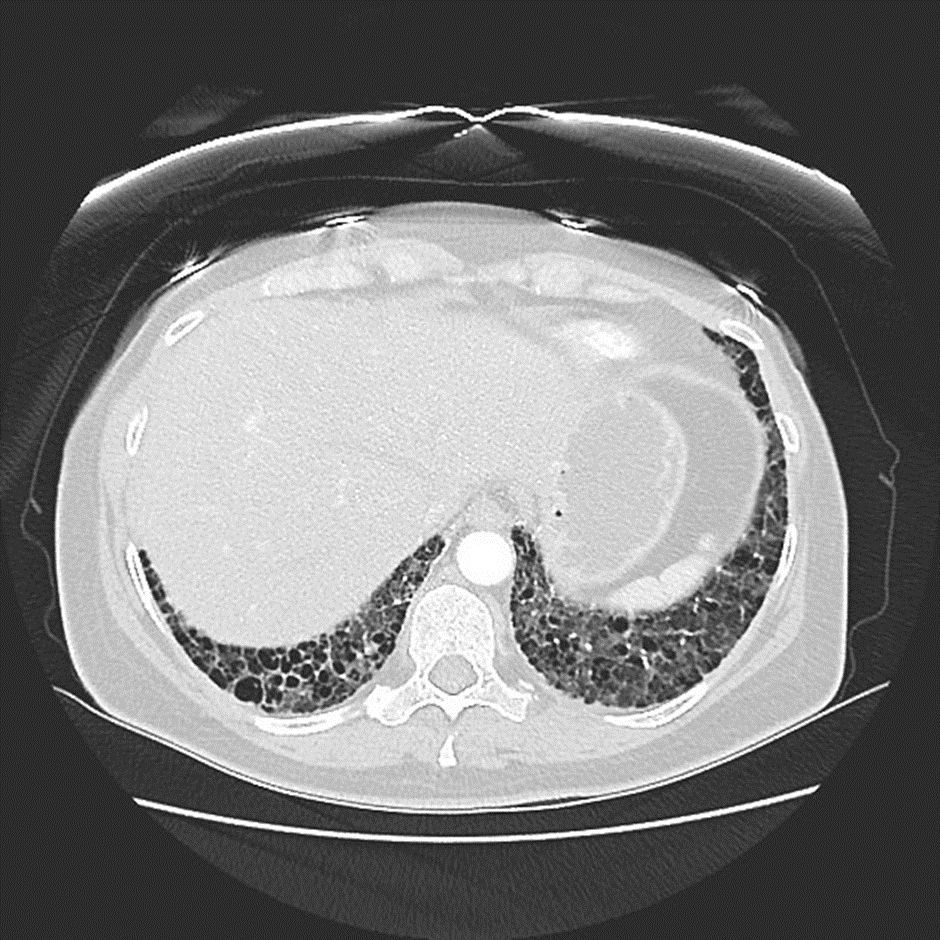
Рисунок 10. Паттерн обычной интерстициальной пневмонии. Заднебазальные отделы — наиболее частая локализация «сотового легкого». Источник
Преобладание матовости свидетельствует о клеточном типе НСИП у пациента, ретикулярные же изменения вкупе с бронхоэктазами и уменьшением доли легкого в объеме — о фибротическом. Однако, чаще всего мы имеем сочетание этих двух вариантов течения и видим одновременно и матовое стекло, и ретикулярные изменения, и тракционные бронхоэктазы.
Существует буквально один специфический признак, принадлежащий КТ-паттерну НСИП. Это так называемая «subpleural sparing» — тонкая полоса интактной лёгочной ткани, расположенная субплеврально. Однако всё же главным условием для определения КТ-паттерна НСИП будет отсутствие специфичных для других интерстициальных пневмоний признаков: кист, булл, мозаичности, «сотового легкого», и др. (рисунки 9-10).
Стоит повторить, что зачастую по результатам только КТ-исследования невозможно определиться с паттерном изменений в паренхиме легких. Было показано, что даже эксперты-рентгенологи крупных центров, занимающихся диагностикой и лечением респираторной патологии, крайне редко сходились в единодушном мнении о характере поражения, когда речь заходила о пациентах с гистологически подтвержденной НСИП.
5. Лечение НСИП
Лечение НСИП требует системного подхода. В общем, он включает следующие основные пункты:
- работа с коморбидной патологией (чаще всего — никотиновая зависимость, рефлюксная болезнь);
- консультация ревматолога для исключения системной патологии соединительной ткани;
- исключение иных первопричин, способных привести к развитию НСИП;
- направление пациента на реабилитационные программы;
- мониторинг показателей газового состава крови с целью определения показателей к длительной кислородотерапии;
- рассмотрение возможности трансплантации легких;
С учётом всего вышеперечисленного, главной линией терапии будет иммуносупрессия. Чаще всего используют системные кортикостероиды. Реже вместо СКС используются иммуносупрессоры типа азатиоприна, циклофосфамида, микофенолата мофетила. Иногда применяют комбинации СКС и цитостатиков. Доза и длительность приёма остаются вопросом дискуссий. Однако было показано, что применение схемы с начальной дозой преднизона в 0,75 мг/кг/сутки может быть более эффективно, нежели 0,5 мг/кг/сутки. Далее, через 2-3 месяца предполагается произвести оценку эффективности терапии и принимать решение о снижении дозы гормонов.
Эффективность терапии оценивается по:
- функциональному состоянию респираторной системы: выраженности симптомов (чаще — одышки), переносимости физической нагрузки (тест с 6-минутной ходьбой), значениям FVC, DLCO;
- динамике КТ-картины.
Данные параметры подлежат регулярной оценке с периодичностью в 3-6 месяцев.
В случае снижения значений функциональных параметров, следует использовать антифибротические препараты — на сегодняшний день с этой целью используется один единственный препарат, нинтеданиб. Главной задачей этого препарата является снижение скорости развития фиброза. Ни предотвратить, ни полностью остановить разрастание соединительной ткани, увы, не под силу никакому лекарству на сегодняшний день. Но вот замедлить процесс, отсрочить момент гибели пациента — это вполне выполнимая задача.
Однако следует помнить, что достоверных сведений об эффективности нинтеданиба у пациентов без прогрессирующего снижения функции легких не получено.
На иммуносупрессивной терапии 5- и 10-летняя выживаемость составляют 80 % и 73 % соответственно.
6. Клинический случай
Женщина, 50 лет. В анамнезе персистирующий в течение 4 лет кашель. Никогда не курила, работает в офисе, вредных производственных факторов не имеет. Четыре года назад, с началом кашлевого синдрома, проведено несколько курсов антибактериальной терапии по поводу рецидивирующих бронхитов. Эмпирическая терапия аллергического ринита, бронхиальной астмы и рефлюксной болезни (три наиболее частые причины хронического кашля) не принесла улучшения.
Более тщательно собранный анамнез позволил установить наличие синдрома Рейно. При аускультации легких выявлены билатеральные инспираторные хрипы — крепитация. Пальцы пациентки были грубыми и потресканными (рисунок 11). Капилляроскопия ногтевого ложа выявила значительную извилистость капилляров.
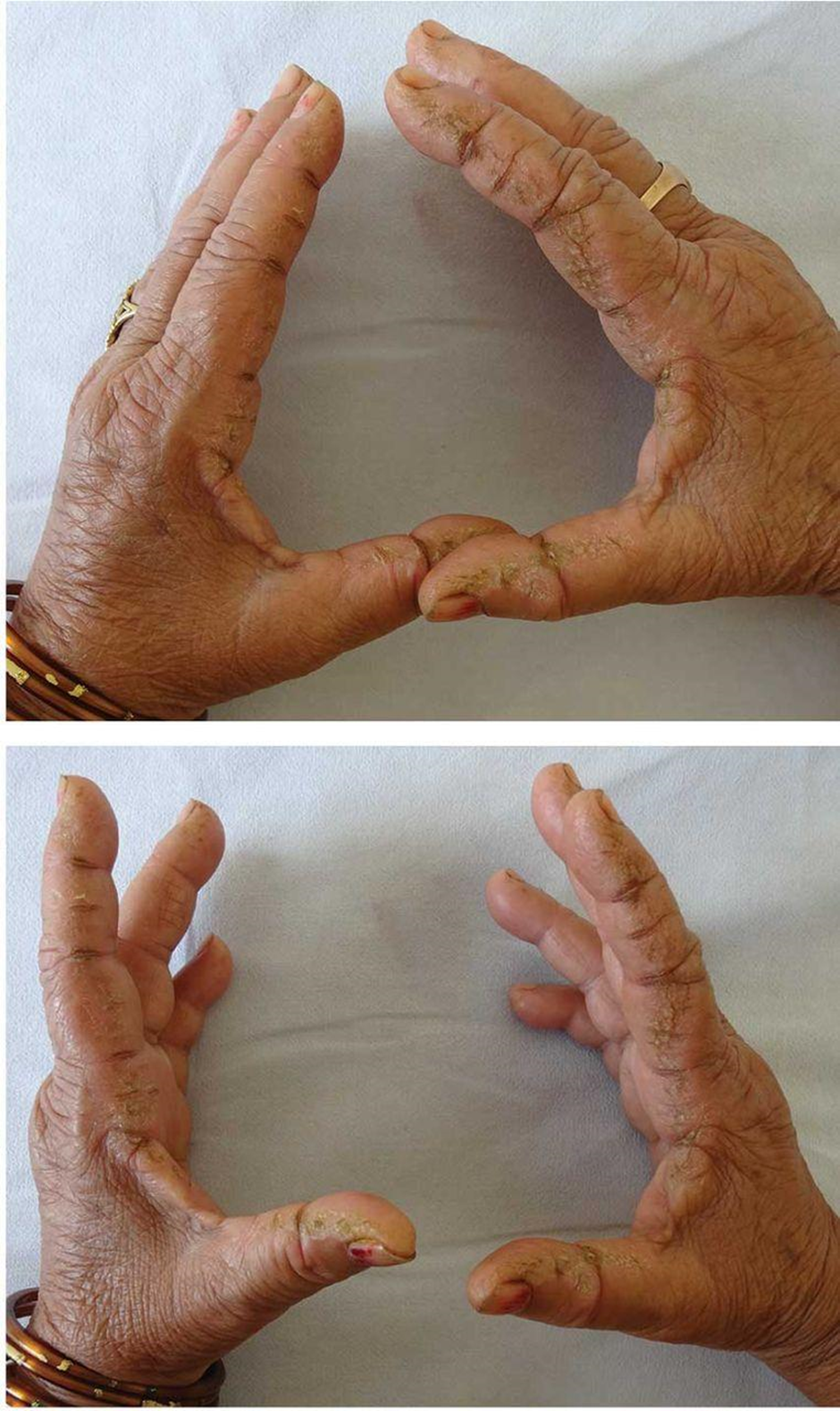
Рисунок 11. Источник: Anuradha B. Hypercritical fissured plaques on both hands: Mechanic’s hands
При исследовании функции внешнего дыхания наблюдались рестриктивные изменения: TLC 79 % от нормы, ФЖЕЛ 65 % от нормы. Отношение ОФВ1 к ФЖЕЛ равнялось 80 %, бронходилатационная проба была отрицательна. Диффузионная способность DLCO была значительно снижена, до 48 %. SpO2 в покое на комнатном воздухе 94 %, после 4-х минутной ходьбы — 87 %.
В лабораторных методах исследования: СОЭ 45 мм/ч (при норме менее 15 мм/ч), СРБ 1,5 мг/дл (при норме менее 0,4 мг/дл). Дополнительно были показаны отрицательные результаты для РФ, АЦЦП. Отрицательными были и иные серологические методы исследования: антитела к МПО, к протеиназе-3, антицентромерные антитела, антитела к Scl-70, Анти-SS-A(Ro) и Анти-SS-B(La), антитела к Jo-1.
При проведении КТ-ОГК были обнаружены обширные изменения по типу матового стекла в сочетании с тракционными бронхоэктазами — картина, схожая с неспецифической интерстициальной пневмонией (рисунок 12). На проведенной биопсии определялось смешанное клеточно-фиброзное поражение с очагами организующейся пневмонии, что не противоречило КТ-паттерну НСИП.
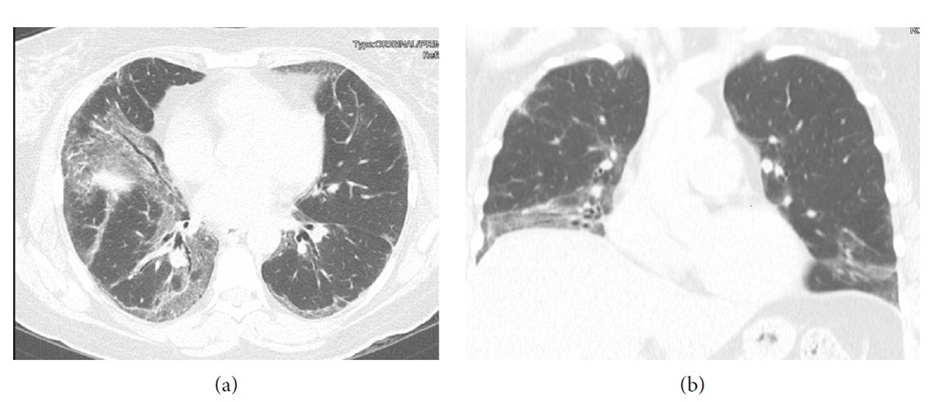
Рисунок 12. Источник: Diagnosis and Management of Interstitial Lung Disease in Patients with Connective Tissue Diseases
В результате мультидисциплинарного консилиума с участием пульмонолога, ревматолога и рентгенолога, в качестве наиболее вероятного диагноза был выдвинут антисинтетазный синдром. Решение было основано на НСИП-паттерне поражения легочной паренхимы, наличии в клинике синдрома Рейно, поражении кожных покровов по типу «руки механика». Наиболее часто встречающиеся при данной нозологии антитела Jo-1 не были обнаружены у пациентки, что заставило пойти на более широкое исследование аутоантител. В итоге были обнаружены миозит-специфичные антитела PL-7.
Для терапии были выбраны преднизон (дозу авторы не уточняют) и микофенолата мофетил в дозе 3000 мг/сутки, совместно с приемом ко-тримоксазола, использовавшимся для профилактики пневмоцистной пневмонии. Наблюдалось снижение выраженности кашля и улучшение состояния кожных покровов, а функциональное состояние за двухлетний период наблюдения оставалось неизменным, что свидетельствует об успехе терапии.
7. Выделим главное:
- НСИП — это вторая по частоте, после ИЛФ, идиопатическая интерстициальная пневмония.
- Вторичное поражение легких, которое встречается при СЗСТ, использовании ряда лекарств и т.д., как правило, характеризуется паттерном НСИП.
- Диагноз «с точкой» без биопсии не поставить, требуется заключение патолога.
- Лечение — иммуносупрессия. Прогноз зависит от паттерна: хуже при фибротическом, более благоприятен при клеточном.





