По оценкам экспертов ФГБНУ «Научный центр неврологии», ежегодно в России фиксируется более 400 тысяч инсультов, что коррелирует с официальной статистикой, согласно которой в острый период инсульта летальность достигает 35% и к первому году с момента развития заболевания умирают 50% больных. Несмотря на то что смертность от инсультов в последние 10–15 лет неуклонно снижается, в нашей стране проживают свыше 1 млн человек, перенесших инсульт, что, помимо прямых расходов на оказание им медпомощи, усугубляет социально‑экономический ущерб от этого заболевания. Vademecum попытался выяснить, какими инструментами пользуется отечественная индустрия здравоохранения для профилактики инсультов, являющихся сегодня главной причиной инвалидизации населения страны.
Авторы ежегодно выпускаемого НМИЦ ССХ им. А.Н. Бакулева сборника «Сердечно‑сосудистая хирургия – 2018» отмечают, что показатель смертности от болезней системы кровообращения (БСК) в России, несмотря на определенную тенденцию к снижению, остается одним из самых высоких в мире – 583 случая на 100 тысяч населения. Наибольшую долю в структуре смертности от БСК в 2018 году заняла ишемическая болезнь сердца (308,7 случая на 100 тысяч населения), на втором месте – цереброваскулярные болезни, включая инсульт (179,5 на 100 тысяч населения), или треть от всех БСК. Заболеваемость в то же время растет. Если в 2015 году этот показатель находился на уровне 28,2 тысячи случаев на 100 тысяч взрослого населения, то к 2018‑му вырос до 30,6 тысячи.
Что же касается непосредственно инсульта, то, по данным выпущенного сотрудниками Научного центра неврологии руководства для врачей «Инсульт. Пошаговая инструкция», ежегодно в России это заболевание поражает 250–300 человек на 100 тысяч населения. То есть в нашей стране случается более 400 тысяч инсультов в год, причем лишь 8–10% из них оказываются относительно легкими и заканчиваются восстановлением нарушенных функций в первые три недели заболевания.
Инвалидизация вследствие инсульта занимает первое место среди всех причин первичной инвалидности, утверждают эксперты Научного центра неврологии: «В России проживают свыше 1 млн человек, перенесших инсульт, при этом треть из них составляют лица трудоспособного возраста, к труду же возвращается только каждый четвертый больной. <…> Учитывая высокие показатели заболеваемости, смертности, а также инвалидизации выживших после инсульта пациентов, следует констатировать все еще огромный экономический и социальный ущерб от этого заболевания».
ПЕРЕХОД НА РАДИКАЛЬНУЮ
Как реагирует на эти вызовы российская система здравоохранения? Опрошенные Vademecum эксперты в целом сходятся в оценке обстановки на фронтах борьбы с БСК. По их солидарному мнению, отечественная медицина заметно продвинулась в области экстренного лечения инфарктов и инсультов, а также озаботилась вторичной профилактикой сосудистых катастроф – в уже действующих и вновь открывающихся за счет разнообразных госпрограмм профильных центрах с каждым годом проводится все больше предупреждающих острые состояния хирургических вмешательств.
Нацпроект «Здоровье», стартовавший в 2006 году, предусматривал строительство в регионах 14 федеральных центров высоких медицинских технологий, включая семь центров сердечно‑сосудистой хирургии и два центра нейрохирургии. Направлению, можно сказать, повезло, поскольку включенную в нацпроект ФЦП «Снижение смертности и инвалидности от сосудистых заболеваний мозга в РФ» курировала тогда замминистра здравоохранения и соцразвития Вероника Скворцова – невролог и нейрофизиолог по специальности. Благодаря ФЦП, заявляла спустя 10 лет после старта программы Скворцова, в стране была создана служба профильной медицинской помощи, оказываемой более чем в 590 сосудистых центрах: «Использование в таких центрах современных технологий ведения больных со сложными состояниями уже обеспечило снижение госпитальной летальности больных с инфарктом миокарда и инсультом на 6–8% только за 2016 год. Кроме того, позволило существенно снизить инвалидность первичную – более 60% больных, перенесших инсульты, покидают клиники на своих ногах».
Первый вице‑президент Национальной ассоциации по борьбе с инсультом Людмила Стаховская также подтверждала, что в период с 2006 по 2013 год в России наблюдалось снижение смертности от инсультов почти на 20%, однако при этом был зафиксирован рост заболеваемости БСК в целом.
В 2019 году, по данным НМИЦ кардиологии, от цереброваскулярных болезней умерли 260,6 тысячи человек, в том числе 129,4 тысячи (49,6%) – в результате острого нарушения мозгового кровообращения (ОНМК), и этот показатель, в отличие от общей смертности от БСК, растет.
Основной причиной развития ишемических заболеваний сердечно‑сосудистой системы является атеросклероз, утверждают авторы монографии «Дислипидемии, атеросклероз и ишемическая болезнь сердца. Генетика, патогенез, фенотипы, диагностика, терапия, коморбидность». Этот тезис подтверждают рекомендации по диагностике и лечению дислипидемий от 2019 года Европейского общества атеросклероза.
Этиологическим фактором возникновения ишемических инсультов в 20–30% случаев является поражение сонных артерий, свидетельствуют специалисты ФНКЦ ФМБА. Схожие данные приводит НМИЦ им. В.А. Алмазова: около четверти от всех нарушений мозгового кровообращения случается по причине атеросклероза артерий, питающих головной мозг.
И потому предупреждение инсультов в России сегодня ориентировано на борьбу с атеросклерозом с помощью медикаментозной терапии (первичная профилактика) и хирургических вмешательств (вторичная) – проведение эндартерэктомий или стентирований сонной артерии.

В 2018 году в 144 медучреждениях было проведено 24 794 вмешательства на сонных (брахиоцефальных) артериях, что на 17,5% больше, чем в 2014 году, зафиксировано в отчете Российского общества ангиологов и сосудистых хирургов «Состояние сосудистой хирургии в России в 2018 году».
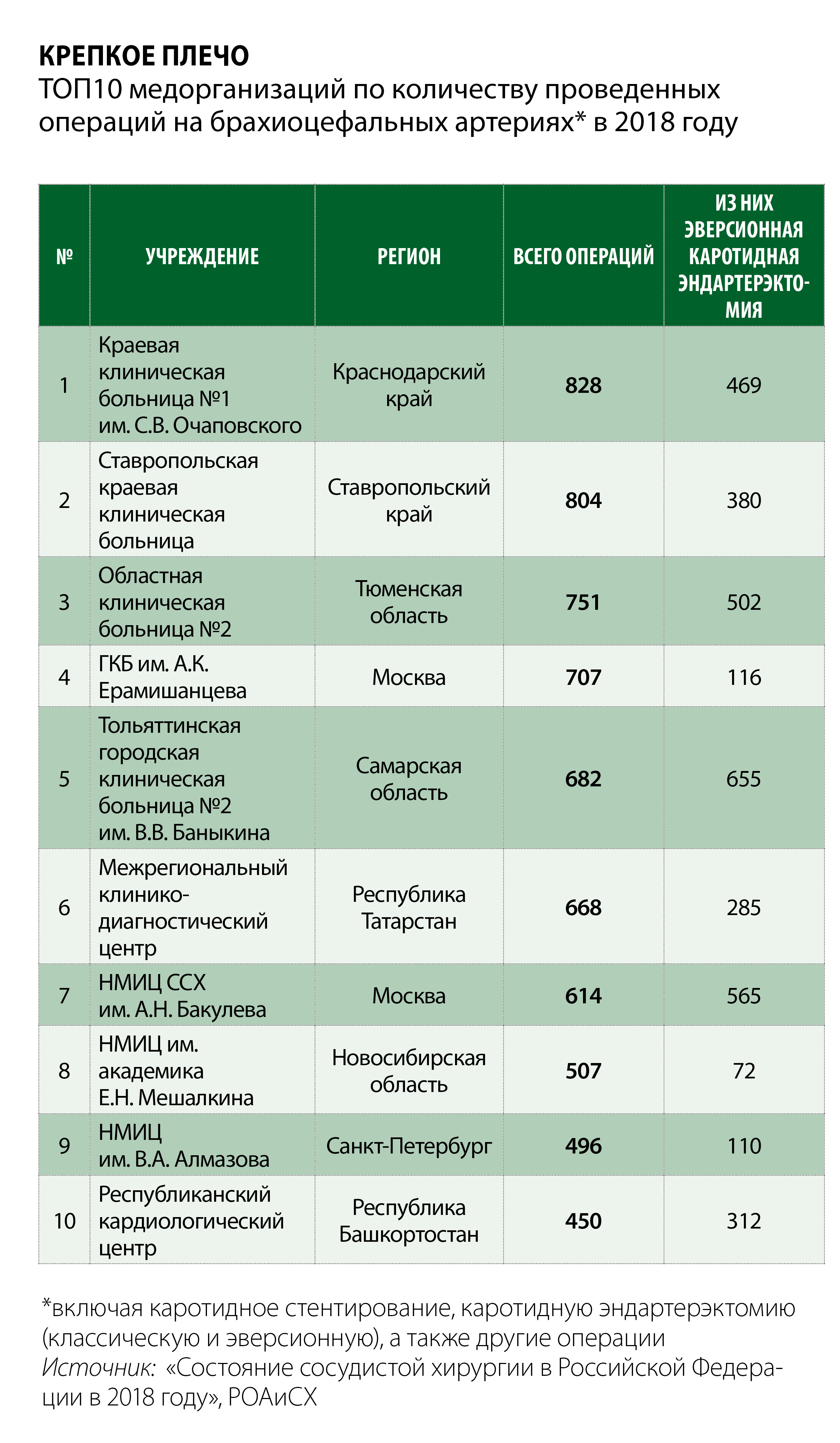
В отечественной клинической практике, согласно тому же отчету, с показателем 19,7 тысячи случаев лидирует каротидная эндартерэктомия (КЭ). Каротидное стентирование (КС) используется заметно реже, хотя бы в силу более высокой, чем в случае с КЭ, себестоимости вмешательства.
Сосудистые хирурги называют КЭ «золотым стандартом» терапии стенозов сонных артерий. «У этой операции длинная история, в ее отношении было проведено множество исследований, усовершенствована хирургическая техника, – поясняет руководитель Центра сосудистой и гибридной хирургии НМИЦ им. академика Е.Н. Мешалкина Андрей Карпенко. – Кроме того, эндартерэктомия – универсальная операция. Ее можно делать практически всем пациентам, за исключением имеющих так называемые абсолютные противопоказания к хирургическому вмешательству – например, инфекционные процессы либо лучевое воздействие на артерию при онкологических заболеваниях».
Исследование, проведенное в 2007 году в США, подтверждает дороговизну стентирований ($7,5 тысячи ± $2,8 тысячи) в сравнении с эндартерэктомией ($2,7 тысячи ± $926), проведение которых позволяет клиникам заметно экономить. В резюме исследования его авторы предлагают больницам разработать новые финансовые стратегии и повысить эффективность инфраструктуры, чтобы КС стало таким же выгодным методом, как и КЭ.
Похожая картина вырисовывается и в отечественной практике. «Каротидная эндартерэктомия менее затратна на госпитальном этапе, и не во всех регионах есть достаточное количество стентов для проведения процедур», – говорит Андрей Карпенко. С коллегой согласен руководитель Кабардино‑Балкарского республиканского сосудистого центра Заурбек Кожаев: «Проведение каротидной эндартерэктомии является менее затратным вмешательством, так как из расходных материалов, как правило, необходим только шовный материал. Однако в стоимости квот большой разницы между КЭ и КС нет».
Опрошенные Vademecum региональные минздравы и ТФОМСы (ответы получены от 39 из 85 регионов) среднюю стоимость КЭ оценивают по‑разному: в Московской области, например, в 2019 году средний тариф на оплату медпомощи по клинико‑статистической группе, куда входит КЭ, составил 165,3 тысячи рублей, в Вологодской – 182,9 тысячи рублей, в Челябинской – 142 тысячи рублей.
«Превалирование количества проводимых эндартерэктомий или стентирований в регионе, скорее всего, происходит не из‑за того, что специалисты ориентируются на результаты исследований и потому чаще выбирают одну операцию вместо другой», – говорит Андрей Карпенко из НМИЦ им. академика Е.Н. Мешалкина. Количество проведенных операций, поясняет эксперт, зависит от других факторов, в первую очередь от финансирования, во‑вторых, от главенствующей в регионе хирургической школы: «К сожалению, вопрос, почему в одних регионах делают больше операций одного вида, а в других – второго вида, перед руководителями органов здравоохранения ставят редко».
Несмотря на рост общего количества проведенных в течение последних нескольких лет экономически целесообразных КЭ (в 2018 году в России было выполнено 13,4 вмешательства на 100 тысяч населения), увеличивающаяся операционная активность покрывает потребность не повсеместно. Анализ полученных Vademecum анкет демонстрирует, что в регионах с примерно одинаковой численностью населения зачастую отмечается большая разница в объемах выполнения таких вмешательств.

Исследование, проведенное в Швеции в 2014 году, показало, что атеросклероз сонной артерии встречается у 27–64% населения, а стеноз – в 50%, что требует уже хирургического вмешательства у 2% населения. «Если экстраполировать эти данные на российскую почву, то, например, в городе с населением 1 млн человек у 200 будет обнаружен стеноз больше 50%, а оперировать из них можно 150 человек», – объясняет Андрей Карпенко.
В США при численности населения 304,1 млн человек в 2008 году было проведено порядка 140 тысяч КЭ, или 45,8 операций на 100 тысяч населения. По мнению Заурбека Кожаева, если опираться на опыт США, в России должно проводиться порядка 70–100 тысяч КЭ в год. Специалисты ФНКЦ ФМБА тоже считают, что России, учитывая распространенность цереброваскулярной патологии в 400–500 случаев на 100 тысяч населения, объективно «есть к чему стремиться», притом что хирургическая активность в США в 20 раз выше, чем в России, заболеваемость инсультом и летальность в Штатах в 2008 году оказались в шесть раз ниже аналогичных российских показателей.
«Должно быть больше операций, предупреждающих инсульт, в регионе с большим количеством инсультов, чтобы с помощью инвазивного лечения в том числе повлиять на неблагоприятную ситуацию, – считают представители НМИЦ кардиологии. – Сегодня на показатели смертности от инсульта в конкретном регионе количество КЭ мало влияет, потому что их мало делают, некоторые клиники недостаточно активны в выполнении таких операций».
МЕДИЦИНА ПРЕДОТВРАЩЕНИЯ КАТАСТРОФ
Увеличение количества операций – это естественный путь развития медицины, говорит главный специалист по направлению «кардиология» сети клиник «Ниармедик» Ирина Патченская. «Первоначально здравоохранение было настроено на оказание помощи в экстренных ситуациях при инфарктах и инсультах. Далее стала развиваться плановая помощь, вторичная профилактика, целью стало предотвращение острых сердечно‑сосудистых событий – так и наметилась тенденция по увеличению количества выполняемых операций».
Однако акцент следует смещать на первичную профилактику, наблюдение за пациентами, говорит Патченская: «Лечение должно быть направлено не на коррекцию уже случившихся осложнений, а на предотвращение этих событий». Того же мнения придерживается главный кардиолог Управления делами Президента РФ Никита Ломакин:
«Анализ показывает, что нам удалось создать доступную и достаточно эффективную экстренную эндоваскулярную медицинскую помощь больным с инфарктами и инсультами, но при этом так называемый резидуальный риск остается высоким, то есть больные остаются уязвимыми после событий. Такая же ситуация и с предупреждением первого события».
Причины невысокой выявляемости стеноза сонных артерий кроются в том, что при профилактических осмотрах и диспансеризации проводится недостаточное количество специальных УЗИ‑исследований у когорты пациентов с наличием факторов риска инсульта, говорит заведующий кафедрой неврологии ФУВ МОНИКИ им. М.Ф. Владимирского Сергей Котов: «Сейчас такие исследования в основном делают в коммерческих центрах, в то время как в поликлиниках эта услуга малодоступна».
С коллегой солидарен Андрей Карпенко: «Почему в одних регионах оперируют больше, в других – меньше? Больные, которые перенесли инсульт или транзиторно‑ишемическую атаку, обследуются. А выявляемость бессимптомных стенозов, которые растут незаметно, зависит от того, насколько хорошо в регионе налажена программа скрининга, особенно возрастного населения, что реализуется у нас не всегда и не везде. На самом деле всему населению старше 65 лет нужно хотя бы раз в пять лет проводить ультразвуковое исследование сонных артерий».
Действительно, в программе диспансеризации населения (приказ Минздрава №124н от 13 марта 2019 года) УЗИ брахиоцефальных артерий назначается только на втором этапе – «с целью дополнительного обследования и уточнения диагноза заболевания». Под обследование попадают мужчины в возрасте от 45 до 72 лет и женщины в возрасте от 54 до 72 лет при наличии трех индикаторов: повышенный уровень артериального давления, гиперхолестеринемия, избыточная масса тела или ожирение. Тогда как первый этап диспансеризации предусматривает лишь определение уровня общего холестерина в крови.
Кроме того, дуплексное сканирование может проводиться по направлению врача‑невролога «при впервые выявленном указании или подозрении на ранее перенесенное ОНМК для граждан в возрасте от 65 до 90 лет, не находящихся по этому поводу под диспансерным наблюдением».
Ирина Патченская из «Ниармедик» полагает, что появление лекарств, позволяющих достичь и удерживать в целевых значениях показатели липидного обмена, а значит, препятствовать развитию у пациентов атеросклероза, даст возможность специалистам настаивать на первичной профилактике инсультов: «В идеале, конечно же, пациентов с атеросклерозом нужно выявлять в более раннем возрасте, когда они попадают в поле зрения врачей в связи с артериальной гипертензией или нарушениями липидного обмена, повышением уровня глюкозы и ожирением, и начинать лечение с коррекции образа жизни, отказа от курения, назначения медикаментозной терапии по показаниям».
В ТРЯСИНЕ СТАТИНОВ
Однако приверженность лекарственной терапии в России низкая, и главная тому причина – недоступность современных препаратов, эффективно влияющих на липидный обмен. Приверженность, по мнению Никиты Ломакина, во многом зависит от того, какими препаратами готово снабжать профильную аудиторию государство. Сегодня льготники могут претендовать фактически только на статины, входящие в первую линию терапии. По данным Headway Company, за 11 месяцев 2020 года за счет региональных бюджетов статины были закуплены в общей сложности на 2,7 млрд рублей. В рознице препараты этого класса тоже относительно доступны, если судить по предельной зарегистрированной цене (для самого популярного аторвастатина – от 48 рублей за упаковку из 10 таблеток в дозировке 10 мг).
Относящийся к группе ингибиторов абсорбции холестерина препарат эзетимиб (оригинальный Эзетрол от MSD) применяется как в качестве монотерапии, так и в комбинации со статинами, стоит заметно дороже (в среднем 73,3 рубля за таблетку в дозировке 10 мг). Эзетимиб не включен в перечень ЖНВЛП и закупается за счет государства только по решению врачебной комиссии (за исключением Москвы, об этом ниже): в январе – ноябре 2020 года регионы приобрели препарат лишь на 3,1 млн рублей. Розничные продажи эзетимиба, по данным DSM Group, в последнее время растут: если в 2019 году препарат был реализован суммарно на 157,5 млн рублей, то за 11 месяцев 2020‑го – уже на 182,8 млн рублей.
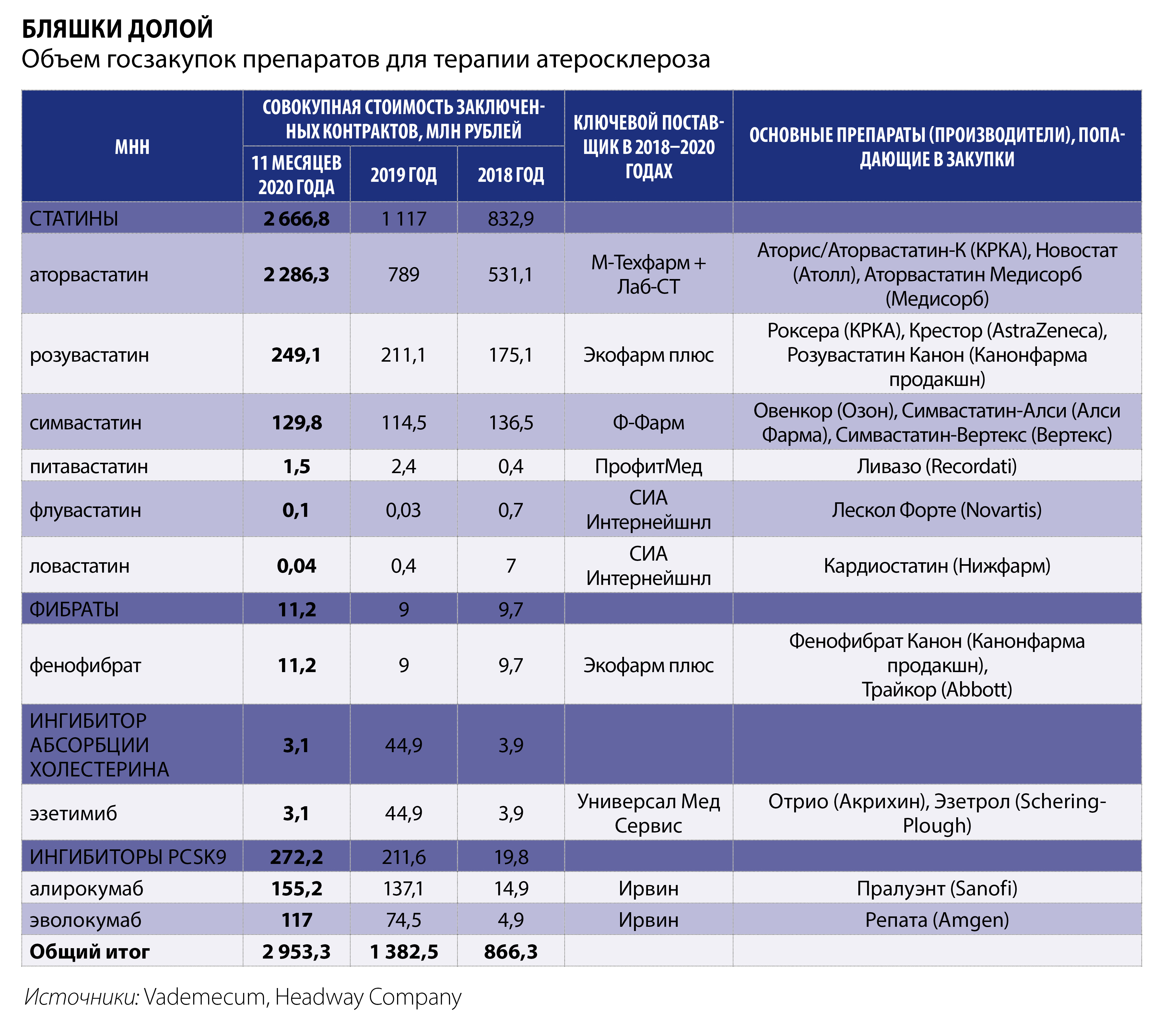
И отдельный, относительно новый класс препаратов – моноклональное антитело, ингибирующее пропротеинконвертазу субтилизин/кексин 9‑го типа, так называемый ингибитор PCSK9. Одобренный в 2015 году в США эволокумаб (Репата от Amgen) был разработан для снижения концентрации холестерина липопротеидов низкой плотности до целевых показателей и, соответственно, подавления атеросклеротического поражения для предотвращения острых последствий, включая инсульт. Аналогичным эффектом, согласно инструкции, обладает и алирокумаб (Пралуэнт от Sanofi). На российском рынке эти препараты присутствуют с 2016 и 2017 годов соответственно. Однако в силу высокой стоимости (предельная зарегистрированная цена составляет 12 тысяч рублей для одной шприц‑ручки Репаты и 26,6 тысячи рублей для двух доз Пралуэнта, а в месяц нужно вводить от двух до четырех доз) для подавляющего большинства пациентов препараты практически недоступны. Розничные продажи ингибитора PCSK9 за 11 месяцев 2020 года, по данным DSM Group, едва превысили 65 млн рублей.
В федеральную программу дополнительного лекарственного обеспечения пациентов, перенесших острые ССЗ и находящихся на диспансерном наблюдении, на 2020–2023 годы не вошли ни ингибиторы PSCK9, ни эзетимиб. Особняком тут, по традиции, стоит Москва, второй год подряд реализующая расширенную версию программы, включающую эволокумаб, алирокумаб и эзетимиб. В 2019 году за счет столичного бюджета эти препараты были закуплены на 189 млн рублей, за 11 месяцев 2020 года – на 141,5 млн.
«Если говорить об ингибиторах PCSK9, то стоимость лечения – в среднем около 20–30 тысяч рублей в месяц, – с учетом уровня доходов населения и показанием к пожизненному использованию гиполипидемических препаратов, для большинства россиян оказывается непосильной, – размышляет Ирина Патченская. – Но даже если говорить о статинах, то далеко не все готовы соблюдать рекомендации, люди часто сами отказываются от их приема, начитавшись о побочных эффектах. Очень странно бывает слышать, что человек боится, например, за функцию печени, но при этом вероятность инсульта в ближайшее десятилетие его совершенно не пугает».
С другой стороны, говорит Андрей Карпенко, есть мнение, что оптимальная медикаментозная терапия (ОМТ) стенозов дает приблизительно такие же результаты, как и хирургия. Операции предполагают риск получения инсульта у 4‑4,5% оперируемых, а ОМТ – только у 3%: «В будущем мы можем начать делать меньше оперативных вмешательств в пользу медикаментозной терапии». Так, например, случилось в США, где за 1999–2013 годы почти в два раза снизился объем финансирования КЭ и КС. «В Америке были утверждены более жесткие показания к проведению операций, – объясняет тенденцию Карпенко. – У нас любят говорить, что мы в России недооперируем больных, а в США их оперируют больше. Но практика показывает, что Америка тоже пересматривает свои показания и оптимизирует свою хирургическую агрессивность».





